Пневмонии в ревматологии: факты и проблемы
Белов Б.С., Насонов Е.Л.
Инфекционные болезни представляли наибольшую угрозу для здоровья и жизни людей на протяжении всего развития человечества. Ушедший в историю ХХ в. ознаменовался беспрецедентно активной борьбой с инфекционными заболеваниями и блестящими открытиями и достижениями в этой области. Однако в наступившем XXI в. инфекционные болезни по-прежнему сохраняют свою значимость как в медицинском, так и в социальном плане. По данным ВОЗ, 25% всех летальных исходов в мире обусловлены инфекционными и паразитарными болезнями. С учетом роли инфекций в неинфекционной клинике этот показатель достигает 35%. В процессе эволюции инфекционной патологии открываются новые аспекты данной проблемы, требующие иных подходов к диагностике, лечению и профилактике.
Изложенное практически полностью относится к ревматологии, где значимость коморбидных инфекций (КИ) за последнее время существенно увеличилась. По данным российского многоцентрового исследования, частота КИ у стационарного контингента больных ревматическими заболеваниями (РЗ) составила 9, 7%. При этом частота вторичных инфекций была максимальной у стационарных больных ревматоидным артритом (РА) и системной красной волчанкой (СКВ) и составила 38, 1 и 19, 7% соответственно [1].
Инфекции нижних дыхательных путей (ИНДП) встречаются наиболее часто как в популяции, так и среди пациентов с РЗ. Согласно официальной статистике, в России в 2010 г. показатель заболеваемости пневмонией (Пн) во всех возрастных группах составил 5, 02% [2]. По результатам зарубежных эпидемиологических исследований, заболеваемость Пн у взрослых (>18 лет) колеблется в широком диапазоне: у лиц молодого и среднего возраста – 1–11, 6%, в старших возрастных группах – 25–44% [3].
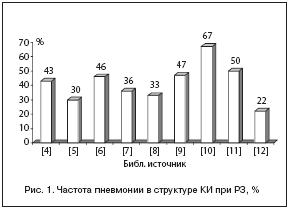
Пн также занимают лидирующее место в структуре инфекционных осложнений среди пациентов с РЗ (22–67%) (рис. 1). По данным ретроспективного когортного исследования, выполненного британскими учеными, риск инвазивной пневмококковой инфекции (включая Пн) значимо нарастал у госпитализированных больных РА (отношение шансов (ОШ) 2, 47; 95% доверительный интервал (ДИ) 2, 41–2, 52), СКВ (ОШ 5, 0; 95% ДИ 4, 6–5, 4), узелковым полиартериитом (ОШ 5, 0; 95% ДИ 4, 0–6, 0), системной склеродермией (ССД) (ОШ 4, 2; 95% ДИ 3, 8–4, 7), синдромом Шегрена (ОШ 3, 2; 95% ДИ 2, 9–3, 5), анкилозирующим спондилитом (ОШ 1, 96; 95% ДИ 1, 07–3, 3) [13].
Реклама

У больных СКВ частота Пн составляет 6–23%. Несколько меньше этот показатель среди пациентов с РА – 2, 4–8, 3%, или 5, 9–17 случаев на 1000 пациенто-лет. Российские данные, посвященные этой проблеме, в литературе отсутствуют.
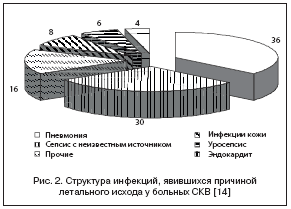
Летальность от Пн у больных РЗ в целом составляет 11–22%, при СКВ – 23–27%. По данным европейского многоцентрового исследования, инфекции встречались в 30% случаев среди причин смерти стационарных больных СКВ, чаще всего это была Пн (рис. 2). При РА летальность от Пн составила 8–22%, при ССД – 12%.
Этиология Пн непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей (ДП). Однако лишь некоторые микроорганизмы обладают повышенной вирулентностью и способны вызывать воспалительную реакцию при попадании в нижние отделы ДП. При этом значимым возбудителем Пн в общей популяции остается S. рneumoniae. Наиболее высокая летальность наблюдается при внебольничной Пн, вызванной упомянутым этиологическим агентом, а также Legionella spp., S. aureus, K. pneumoniae.
Этиология Пн у больных РЗ изучена крайне недостаточно. В частности, показано, что иммунодефицитные состояния (включая терапию системными глюкокортикоидами (ГК) >10 мг/сут.) представляют собой факторы риска развития внебольничной Пн, вызванной антибиотикорезистентными штаммами S. pneumoniae и P. aeruginosa [16]. Лечебная схема ГК±цитостатики является фактором риска развития оппортунистических инфекций, в частности, Пн, вызванной P. jiroveсi и грибами. Летальность при Пн данной этиологии достигает 80% [10, 15].
Ведущим этиологическим фактором Пн при СКВ является S. pneumoniae. Имеются данные о Пн, вызванной S. aureus, грамотрицательными бактериями, а также цитомегаловирусом, P. jiroveci и грибами, причем как на фоне массивной терапии циклофосфамидом (ЦФ) и высокими дозами ГК, так и при отсутствии таковой. У пациентов с РЗ, получающих ГК, повышается риск развития Пн, вызванной K. pneumoniae, H. influenzae.
Следует отметить, что среди больных со сниженным иммунитетом риск возникновения ИНДП в достаточной степени различен и обусловлен рядом факторов, из которых к наиболее важным относят нейтропению, аспирацию, характер и степень выраженности изменений со стороны иммунной системы, а также эпидемиологическую ситуацию в регионе.
Реклама

F. Wolfe и соавт. приводят данные наблюдения за когортой из 16 788 больных РА. В течение 3-летнего периода отмечено 749 госпитализаций по поводу Пн у 644 больных. Встречаемость новых случаев Пн составила 17 на 1000 пациенто-лет в целом, 19, 2 – на 1000 пациенто-лет среди мужчин и 17, 3 – на 1000 пациенто-лет среди женщин. Максимальная частота Пн наблюдалась в возрастной группе 75–84 года и достигала 21, 0 на 1000 пациенто-лет. В качестве прогностических факторов развития Пн также фигурировали увеличение возраста больных на каждые 10 лет (относительный риск (ОР) 1, 3; 95% ДИ 1, 3–1, 4), курение (ОР 1, 3; 95% ДИ 1, 1–1, 5), наличие в анамнезе сахарного диабета (СД) (ОР 2, 0; 95% ДИ 1, 6–2, 5), инфаркта миокарда (ОР 2, 1 95%; ДИ 1, 7–2, 6), предшествующих заболеваний легких (ОР 3, 8; 95% ДИ 3, 2–4, 4). Риск развития Пн также нарастал при увеличении длительности РА на каждые 10 лет (ОР 1, 1; 95% ДИ 1, 0–1, 2) и при назначении нового базисного противовоспалительного (БПВП) или генно-инженерного биологического препарата (ГИБП), составляя 1, 1 (95% ДИ 1, 1–1, 2) [16].
Повышение индекса HAQ (Health Assessment Questionnaire – анкета оценки здоровья) на 1 балл влекло за собой нарастание ОР до 2, 0 (95% ДИ 1, 8–2, 2). По данным ковариантного анализа, применение ГК повышало риск развития Пн до 1, 7 (95% ДИ 1, 5–2, 1), лефлуномида – до 1, 3 (95% ДИ 1, 0–1, 5). В то же время применение сульфасалазина снижало ОР до 0, 7 (95% ДИ 0, 4–1, 0). Повышение риска Пн на фоне приема ГК имело дозозависимый характер. Так, при дозе ГК ≤5 мг/сут. ОР составил 1, 4 (95% ДИ 1, 1–1, 6), при 5–10 мг/сут. – 2, 1 (95% ДИ 1, 7–2, 7) и ≥10 мг/сут. – 2, 3 (95% ДИ 1, 6–3, 2). При многофакторном анализе значимость в качестве факторов риска развития Пн у пациентов с РА сохранили возраст (ОР 1, 3), наличие СД (1, 5), предшествующих заболеваний легких (2, 9), прием ГК (1, 7), величина HAQ (1, 5; р<0, 001 во всех указанных случаях), а также количество БПВП и ГИБП (1, 1; р=0, 02).
По данным исследования, выполненного в НИИ ревматологии РАМН, факторами риска развития Пн у больных РА явились:
1) высокая активность воспалительного процесса (ОШ 15, 5; 95% ДИ 5, 3–45, 1; р<0, 001);
2) хронические заболевания легких (ОШ 7, 4; 95% ДИ 1, 4–39, 9; р=0, 01);
3) отсутствие приема БПВП (ОШ 5, 6; 95% ДИ 2, 3–14, 1; р<0, 001);
4) монотерапия ГК (ОШ 6, 4; 95% ДИ 1, 8–23, 1; р=0, 005).
При этом наличие сочетания 1-го и 3-го факторов повышало риск развития Пн до 19, 3 (!) [17].
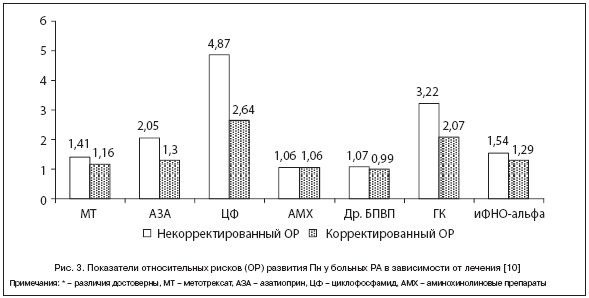
В ходе исследования «случай–контроль» оценивали риски развития тяжелых инфекций (включая Пн) у 23 733 больных РА в зависимости от лечения в течение 23-летнего периода наблюдения. Частота серьезных инфекций в целом значимо нарастала среди больных РА, получавших лечение циклофосфамидом (ОР 3, 26; 95% ДИ 2, 28–4, 67), ГК (ОР 2, 56; 95% ДИ 2, 29–2, 85), азатиоприном (ОР 1, 52; 95% ДИ 1, 18–1, 97). Данные рисков развития Пн представлены на рисунке 3 [10].
Изучение влияния приема БПВП на частоту ИНДП среди пациентов с РА явилось целью одномоментного исследования британских ученых [18]. Всего в исследование были включены 1522 больных РА, которые наблюдались в течение календарного года в одной и той же клинике.
Общая годовая частота ИНДП, потребовавших госпитализации, составила 2, 3%, а среди пациентов, получающих метотрексат (МТ), – 2, 8% (р=0, 78). По данным моновариантного логистического регрессионного анализа, риск развития ИНДП в данном исследовании значимо нарастал у больных пожилого возраста (р=0, 013), мужского пола (р=0, 022), принимающих ГК (р=0, 041) при отсутствии лечения БПВП (р=0, 019). Авторами не было получено достоверных данных о влиянии курения, применении МТ или других БПВП на частоту госпитализации или летальности от ИНДП.
По данным R. Narata и соавт., частота внебольничной Пн у больных СКВ достигла 10, 3% [19]. Средний возраст пациентов составил 38, 0±11, 5 года, средняя продолжительность СКВ к моменту развития Пн – 35, 0±54, 5 мес. Более чем в половине случаев Пн была зафиксирована на первом году заболевания (58, 9%), из них в 11 случаях развитие Пн совпало с дебютом СКВ, а в 22 случаях средняя продолжительность болезни составила 4, 5±3, 6 мес. В клинической картине превалировали фебрильная лихорадка (83, 9%) со средними значениями 38, 4±1, 0ºС и кашель (58, 9%), реже встречались одышка (28, 6%) и боли в грудной клетке при вдохе (8, 9%).
Примечательно, что у 5 пациентов (8, 9%) не было выявлено ни одного легочного симптома, но имелись рентгенологические признаки Пн. На рентгенограммах органов грудной клетки наиболее часто встречались локализованные очаги инфильтрации легочной ткани (35, 7%), несколько реже обнаруживалась двусторонняя или многодолевая инфильтрация (25%), двусторонняя интерстициальная инфильтрация выявлялась в 12, 5% случаев. У 5 пациентов (в т.ч. у 3 с нокардиозом) имелись очаги распада легочной ткани.
Интересно отметить, что лейкоцитоз в исследуемой группе больных был незначительным, среднее количество лейкоцитов составило 8, 4±5, 7х103/мм3.
Осложнения Пн были зафиксированы у 26 больных (46, 4%). Наиболее часто отмечалась дыхательная недостаточность, потребовавшая искусственной вентиляции легких (ИВЛ), – 15 случаев, также встречались острый респираторный дистресс-синдром взрослых (4 случая) и септический шок (2 случая).
Предикторами смерти от Пн при СКВ явились большая суточная и кумулятивная доза ГК (которая в группе умерших пациентов составила в среднем 41, 3±16, 0 мг/сут. и 596, 3±232, 6 мг соответственно), а также высокая активность СКВ по данным MЕX-SLEDAI (8, 13±6, 32) и факт применения ИВЛ. В то же время при многофакторном анализе свое значение сохранили только применение ИВЛ (р=0, 024) и прием ГК в дозе ≥15 мг/сут. (р=-0, 045). Летальный исход наблюдался в 26, 8% случаев.
Американские исследователи показали, что у больных СКВ с повышенным риском развития Пн были связаны мужской пол (ОШ 2, 7; 95% ДИ 0, 98–6, 8; р=0, 03), наличие в анамнезе нефрита (ОШ 2, 3; 95% ДИ 1, 1–4, 7; р=0, 02), лейкопения (ОШ 2, 1; 95% ДИ 1, 0–4, 4; р=0, 04), лечение иммуносупрессивными препаратами (циклофосфамид, азатиоприн, МТ и циклоспорин А (ОШ 2, 7; 95% ДИ 1, 2–6, 7, р=0, 01) и наличие аллеля гена фактора некроза опухоли-α (ФНО-α) – 238А (ОШ 4, 0; 95% ДИ 1, 5–9, 8). Не обнаружено достоверной ассоциации частоты развития Пн с возрастом, продолжительностью болезни, приемом ГК или гидроксихлорохина, курением, а также вариациями аллелей МСЛ или FCGR2A [20].
По данным НИИ ревматологии РАМН, факторами риска развития Пн у больных СКВ явились высокая активность воспалительного процесса (ОШ 11, 6; 95% ДИ 3, 2–41, 3; р<0, 001), отсутствие лечения цитотоксиками (цитотостатинами) (ОШ 10, 5; 95% ДИ 3, 3–43, 3; р<0, 001) и прием ГК в дозе >20 мг/сут. (ОШ 11, 9; 95% ДИ 7, 3–43, 3; р<0, 001). Сочетание 1-го и 2-го факторов приводило к 4-кратному увеличению риска развития Пн (ОШ 48, 0; р<0, 001) [17].
Вызывает интерес исследование мексиканских ученых, которые оценивали связь между стоматологическими проблемами и частотой развития Пн среди пациентов, страдающих СКВ [21]. В 28 случаях Пн была расценена как внебольничная и в 2-х – как нозокомиальная. По данным рентгенографии органов грудной клетки, наиболее часто встречались единичные очаги инфильтрации (20 пациентов), реже – множественные фокусы инфильтрации (9 пациентов), в 1 случае была атипичная для Пн рентгенологическая картина. В основной группе по сравнению с амбулаторным контролем имели место более высокие СОЭ, уровень креатинина, активность СКВ по SLEDAI и SLICC и средняя доза ГК (28, 7±24, 5 мг/сут.). Также в основной группе достоверно чаще встречались сухость во рту, гипосаливация и кариес.
В качестве факторов риска развития Пн авторы отметили уровень креатинина >3 мг/дл (ОР 7, 8; 95% ДИ 1, 4–42, 9; p=0, 02), СОЭ >50 мм/ч (ОР 3, 1; 95% ДИ 1, 03–9, 21; p=0, 04), гипоальбуминемию, а также наличие кариеса 3-й стадии (OR 7, 5; 95% ДИ 2, 05–27, 3; p=0, 002).
В связи с активным внедрением в клиническую практику ГИБП проблема Пн, как и других КИ, при РЗ в последние годы стала более значимой.
По данным германского регистра RABBIT, ИНДП значимо чаще встречались среди больных РА, получавших инфликсимаб (ОР 4, 62; 95% ДИ 1, 4–9, 5) и этанерцепт (ОР 2, 81; 95% ДИ 1, 2–7, 4), чем у пациентов, получавших традиционные БПВП [22].
В работе С. Salliot и соавт. частота инфекций на фоне терапии ингибиторами ФНО-α (иФНО-α) составила 34, 5%, из них в 17% случаев КИ были расценены как тяжелые [23]. ОР серьезных инфекций на фоне приема иФНО-α увеличился в 3, 1 раза по сравнению с периодом до начала терапии биологическими агентами. Наиболее часто встречались инфекции верхних и нижних ДП (35, 6 и 21, 4% соответственно). Из 47 случаев серьезных инфекций 19, 1% составляли ИНДП. При сравнении 3 препаратов наибольшее число инфекций (в т.ч. ИНДП) встречалось при применении инфликсимаба. Основными факторами риска развития инфекции на фоне введения иФНО-α, по данным многофакторного анализа, явились предшествующие операции на суставах (ОР 2, 07; 95% ДИ 1, 43–2, 98; р<0, 001) и кумулятивная доза ГК (ОР 1, 28; 95% ДИ 1, 04–1, 59; р=0, 02).
Как свидетельствуют данные испанского регистра BIOBADASER, включающего около 7 тыс. больных РА, получивших терапию иФНО-α, Пн наблюдалась у 11% пациентов и была наиболее значимой КИ в плане морбидности и летальности [24].
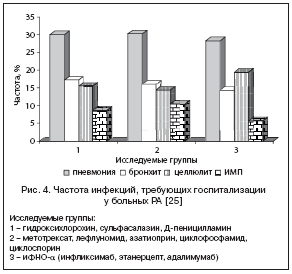
В результате 7-летнего наблюдения за когортой, включающей 20 814 больных РА, M. Lane и соавт. продемонстрировали, что частота инфекций, требующих госпитализации, составила 7%. При этом значимыми факторами риска развития тяжелых инфекций были лечение преднизолоном (ОР 2, 14; 95% ДИ 1, 88–2, 43) или иФНО-α (ОР 1, 24; 95% ДИ 1, 02–1, 50). Как показано на рисунке 4, Пн была наиболее часто встречающейся КИ, независимо от вида применяемой терапии [25].
Анализ данных голландского регистра DREAM, включавшего 2044 больных РА, позволил установить, что частота серьезных инфекций при лечении иФНО-α в течение первых 5 лет наблюдения составила 4, 57/100 пациенто-лет. При мультивариантном анализе значимыми предикторами развития серьезных инфекций были возраст старше 65 лет (ОР 2, 11; 95% ДИ 1, 39–3, 22; р=0, 001), индекс боли по ВАШ (ОР 0, 98; 95% ДИ 0, 98–1, 0; р=0, 017), показатель HAQ (ОР 1, 57; 95% ДИ 1, 12–2, 22; р=0, 011), применение ГК (ОР 1, 54; 95% ДИ 1, 08–2, 20; р=0, 017). Наиболее частыми серьезными инфекциями были ИНДП (38, 8%), далее следовали инфекции кожи и мягких тканей (17%) и костно-мышечной системы (11%) [26].
При анализе безопасности применения ритуксимаба у 3194 больных РА (в т.ч. 627 пациентов – с длительностью лечения более 5 лет) частота серьезных инфекций составила 3, 94/100 пациенто-лет. При этом наиболее частой серьезной КИ была Пн (2%) [27].
По данным японских исследователей, активное внедрение в клиническую практику ингибитора интерлейкина-6 тоцилизумаба привело к значимому росту числа серьезных респираторных инфекций у больных РА. В когорте пациентов, получавших тоцилизумаб, частота ИНДП втрое превышала таковую в контроле и составила 1, 77 и 0, 53 на 100 пациенто-лет соответственно. После стандартизации по возрасту и полу риск развития серьезных ИНДП в когорте тоцилизумаба составил 3, 64 (95% ДИ 2, 56–5, 01) [28].
В последние годы все большее внимание клиницистов различных специальностей привлекает проблема Пн, вызванных Pneumocystis jirovecii, развивающихся у пациентов с вторичным иммунодефицитом без ВИЧ-инфекции.
Pneumocystis jirovecii – внеклеточный возбудитель с преимущественной тропностью к легочной ткани, который поражает пневмоциты 1-го и 2-го порядка. Широко распространен и выделяется повсеместно. Источник инфекции – больной или носитель (до 10% здоровых лиц). Частота колонизации P. jirovecii у больных РЗ составляет от 11 до 28, 5%. В качестве факторов риска пневмоцистной колонизации фигурируют наличие РЗ (ОР 15, 1; р<0, 001), возраст старше 60 лет (ОР 3, 13; р=0, 015), низкое содержание CD4+ Т-лимфоцитов (ОР 0, 9; 95% ДИ 0, 8–0, 99), высокие суточные дозы ГК (ОР 1, 6; 95% ДИ 1, 1–2, 3), терапия инфликсимабом (ОР 3, 6; р< 0, 003) [29–32].
По данным метаанализа, включавшего 11 905 больных РЗ, частота развития пневмоцистной пневмонии (ППн) у больных гранулематозом с полиангиитом (Вегенера) составила 12%, дерматомиозитом/полимиозитом – 6%, СКВ – 5%, РA – 1%. Частота лечения в стационаре по поводу ППн также была максимальной для больных гранулематозом с полиангиитом (Вегенера) – 89 случаев/10 000 госпитализаций в год. Для других РЗ значения упомянутого показателя были следующими: узелковый полиартериит – 65, воспалительные миопатии – 27, СКВ – 12, ССД – 8, РА – 2 [33].
В качестве факторов риска ППн у больных СКВ и дерматомиозитом/полимиозитом следует рассматривать высокую активность болезни, патологию почек, интерстициальный легочный фиброз, большую суточную дозу ГК, лимфопению и низкое количество CD4+ Т-клеток. У больных РА возникновение ППн, в т.ч. с летальным исходом, ассоциируется исключительно с приемом иммуносупрессивных препаратов, включая МТ, иФНО-α и тоцилизумаб. Также имеются описания случаев развития ППн у больных гранулематозом с полиангиитом (Вегенера), СКВ и РА при лечении ритуксимабом [34–36].
Клиническая картина ППн характеризуется острым началом, лихорадкой, болями в грудной клетке, нарастающей тахипноэ, сухим непродуктивным кашлем при скудности данных физикального исследования. При отсутствии лечения симптоматика быстро прогрессирует вплоть до развития тяжелой дыхательной недостаточности и летального исхода.
При рентгенологическом исследовании или КТ органов грудной клетки выявляют диффузные билатеральные прикорневые инфильтраты, распространяющиеся от корней легких к периферии. Участки повышенной пневматизации сочетаются с перибронхиальной инфильтрацией, что нашло отражение в ряде своеобразных названий: «матовые стекла», «ватные легкие», «легкие сквозь вуаль» и т.д. Длительное время после перенесенной ППн на рентгенограммах определяется деформированный легочный рисунок за счет пневмофиброза. Наблюдение за динамикой процесса отражает, наряду с интерстициальным поражением, паренхиматозную природу Пн.
Следует помнить, что указанные рентгенологические изменения (равно как и клиническая картина) могут практически не отличаться от таковых, наблюдаемых у больных РА с феноменом «метотрексатного пневмонита»;. Диагноз верифицируют при помощи рентгенологических или КТ-признаков пневмонии в сочетании с выявлением P. jirovecii при микроскопии или гистологическом исследовании биопсийного материала или ПЦР.
Препарат выбора для лечения ППн – ко-тримоксазол (триметоприм/сульфаметоксазол). Неблагоприятными прогностическими факторами у больных ППн, развившейся на фоне системных заболеваний соединительной ткани, являются низкие значения сывороточного альбумина и холинэстеразы, сниженный альвеолярно-артериальный градиент по кислороду при оценке газообмена в легких, интратрахеальная интубация и необходимость пребывания в блоке интенсивной терапии. Показатели госпитальной летальности при ППн в зависимости от фонового РЗ были следующими: гранулематоз с полиангиитом (Вегенера) – 62, 5%, воспалительные миопатии – 57, 7%, узелковый полиартериит – 47, 6%, СКВ – 46, 3%, РА – 30, 8%, ССД – 16, 7% [33]. Подчеркивается, что в целом летальность от ППн среди ВИЧ-негативных пациентов втрое превышает таковую у больных СПИДом (30–60 и 10–20% соответственно) [37, 38]. Исходя из этого, считается крайне необходимой разработка международного консенсуса по профилактике ППн с четким определением показаний и лекарственных схем [39].
Клинические проявления грибковых пневмоний также неспецифичны, поставить диагноз только на основании клинических признаков невозможно. У больных с иммунными нарушениями наиболее частыми симптомами грибковой Пн являются рефрактерная к антибиотикам широкого спектра действия лихорадка (>38 ºС) длительностью более 96 ч, непродуктивный кашель, боли в грудной клетке, кровохарканье и дыхательная недостаточность [15].
Несмотря на достаточное количество антиинфекционных препаратов, решить только с их помощью все проблемы, связанные как с Пн, так и с инфекциями в целом, в ревматологии и других разделах медицины невозможно. Реальный выход из этой ситуации – создание, совершенствование и активное внедрение в клиническую практику различных вакцин. Однако многие практикующие врачи продолжают рассматривать аутоиммунные заболевания как противопоказания для вакцинации.
В настоящее время в ходе многочисленных исследований продемонстрированы иммуногенность и безопасность противогриппозных и пневмококковых вакцин при многих РЗ. В частности, в исследовании EIRA, выполненном в Швеции, нарастание риска развития РА после иммунизации в целом или в зависимости от отдельных вакцин не наблюдалось. По мнению авторов, эти данные следует распространить среди работников здравоохранения с целью поддержки вакцинации у больных РА в соответствии с национальными программами по иммунизации [40].
Как указано в рекомендациях экспертов Европейской антиревматической лиги (EULAR), иммунизация противогриппозными и пневмококковыми вакцинами настоятельно рекомендуется всем больным с аутоиммунными воспалительными РЗ, поскольку среди них риск летальных исходов от ИНДП достаточно высок. При этом вакцинацию следует применять даже в случаях с ожидаемым субоптимальным ответом [41, 42].
Таким образом, в современных условиях проблема Пн у больных РЗ представляется крайне актуальной, но в то же время мало разработанной и практически не освещенной в отечественной литературе. Как свидетельствует накопленный опыт, принципы лечения Пн, изложенные в многочисленных руководствах, далеко не всегда применимы у больных ревматологического круга. В связи с изложенным представляется своевременным и необходимым проведение серии исследований по различным аспектам данной проблемы (включая изучение эффективности и безопасности вакцинации) на территории России в рамках единой научной программы с дальнейшей разработкой клинических рекомендаций по курации этой категории пациентов.
Список литературы
1. Белов Б.С., Балабанова Р.М., Манукян С.Г., Полянская М.В. Коморбидные инфекции при ревматических заболеваниях // Науч.-практ. ревматол. 2006. № 3. С. 62-66.
2. Заболеваемость населения России в 2010 году. Статистические материалы. Ч. 1. М., 2011. С. 76.
3. Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е., Рачина С.А. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. М., 2010. 83 с.
4. Martin-Suarez I., D’Cruz D., Mansoor M., Fernandes A.P., Khamashta M.A., Hughes G.R. Immunosuppressive treatment in severe connective tissue diseases: effects of low dose in-travenous cyclophosphamide // Ann. Rheum. Dis. 1997. Vol. 56. Р. 481–487.
5. Gladman D.D., Hussain F., Iban D., Urowitz M.B. The nature and outcome of infection in systemic lupus erythematosus // Lupus. 2002. Vol. 11. Р. 234-239.
6. Kroesen S., Widmer A.F., Tyndall A., Hasler P. Serious bacterial infections in patients with rheumatoid arthritis under anti-TNF- α therapy // Rheumatology. 2003. Vol. 42. Р. 617-621.
7. Gluck T., Kiefmann B., Grohmann M., Falk W., Straub R.H., Schölmerich J. Immune status and risk for infection in patients receiving chronic immunosuppressive therapy // J. Rheu-matol. 2005. Vol. 32 (8). Р. 1473-1480.
8. Ng W.L., Chu C.M., Wu A.K.L., Cheng V.C, . Yuen K.Y. Lymphopenia at presentation is associated with increased risk of infections in patients with systemic lupus erythematosus // Q. J. Med. 2006. Vol. 99. Р. 37–47.
9. Reddy S., Wanchu A., Gupta V., Bambery P. Profile of opportunistic infections among patients on immunosuppressive medication. APLAR // J. Rheumatol. 2006. Vol. 9. Р. 269-274.
10. Bernatsky S., Hudson M., Suissa S. Anti-rheumatic drug use and risk of serious infections in rheumatoid arthritis // Rheumatology. 2007. Vol. 46. Р. 1157-1160.
11. Franklin J., Lunt M., Bunn D., Symmons D., Silman A. Risk and predictors of infection leading to hospitalisation in a large primary-care-derived cohort of patients with inflammatory polyarthritis // Ann. Rheum. Dis. 2007. Vol. 66. Р. 308-312.
12. Smitten A.L., Choi H.K., Hochberg M.C., Suissa S., Simon T.A., Testa M.A., Chan K. The risk of hospitalized infection in patients with rheumatoid arthritis // J. Rheumatol. 2008. Vol. 35 (3). Р. 387-393.
13. Wotton C.J., Goldacre M.J. Risk of invasive pneumococcal disease in people admitted to hospital with selected immune-mediated diseases: record linkage cohort analyses // J Epidemiol Community Health. 2012. Vol. 66 (12). Р. 1177-1181.
14. Nossent J., Cikes N., Kiss E., Marchesoni A., Nassonova V., Mosca M., Olesinska M., Pokorny G., Rozman B., Schneider M., Vlachoyiannopoulos P.G., Swaak A. Current causes of death in systemic lupus erythematosus in Europe, 2000–2004: relation to disease activity and damage accrual // Lupus. 2007. Vol. 16 (5). Р. 309-317.
15. Чучалин А.Г., Синопальников А.И., Страчунский Л.С. Пневмония. М.: Медицинское информационное агентство, 2006. 464 с.
16. Wolfe F., Caplan L., Michaud K. Treatment for rheumatoid arthritis and the risk of hospi-talization for pneumonia // Arthritis Rheum. 2006. Vol. 54 (2). Р. 628-634.
17. Полянская М.В. Пневмония у пациентов с ревматическими заболеваниями: частота встречаемости, клиническая картина, факторы риска: Автореф. дисс…. канд. мед. наук. М., 2009. 24 с.
18. Coyne P., Hamilton J., Heycock C., Saravanan V., Coulson E., Kelly C.A. Acute lower respiratory tract infections in patients with rheumatoid arthritis // J. Rheumatol. 2007. Vol. 34 (9). Р. 1832-1836.
19. Narata R., Wangkaew S., Kasitanon N., Louthrenoo W. Community-acquired pneumonia in Thai patients with systemic lupus erythematosus // Southeast. Asian. J. Trop. Med. Public. Health. 2007. Vol. 38 (3). Р. 528-536.
20. Kinder B.W., Freemer M.M, King-Jr. T.E, . Lum R.F., Nititham J., Taylor K., Edberg J.C., Bridges S.L. Jr., Criswell L.A. Clinical and genetic risk factors for pneumonia in systemic lupus erythematosus // Arthritis Rheum. 2007. Vol. 56 (8). Р. 2679-2686.
21. Pascual-Ramos V., Hernandez-Hernandez C., Soto-Rojas A.E., Celis-Aguilar E., Sánchez-Guerrero J. Association between dental caries and pneumonia in patients with systemic lupus erythematosus // J. Rheumatol. 2006. Vol. 33 (10). Р. 1996-2002.
22. Listing J., Strangfeld A., Kary S., Rau R., von Hinueber U., Stoyanova-Scholz M., Grom-nica-Ihle E., Antoni C., Herzer P., Kekow J., Schneider M., Zink A. Infections in Patients With Rheumatoid Arthritis Treated With Biologic Agents // Arthritis Rheum. 2005. Vol. 52 (11). Р. 3403–3412.
23. Salliot C., Gossec L., Ruyssen-Witrand A., Luc M., Duclos M., Guignard S., Dougados M. Infections during tumour necrosis factor blocker therapy for rheumatic diseases in daily prac-tice: a systematic retrospective study of 709 patients // Rheumatology. 2007. Vol. 46. Р. 327-334.
24. Pérez-Sola M.J., Torre-Cisneros J., Pérez-Zafrilla B., Carmona L., Descalzo M.A., Gómez-Reino J.J.; BIOBADASER Study Group. nfections in patients treated with tumor necro-sis factor antagonists: incidence, etiology and mortality in the BIOBADASER registry // Med Clin (Barc). 2011. Vol. 137 (12). Р. 533-540.
25. Lane M.A., McDonald J.R., Zeringue A.L., Caplan L., Curtis J.R., Ranganathan P., Eisen S.A.TNF-α antagonist use and risk of hospitalization for infection in a national cohort of veter-ans with rheumatoid arthritis // Medicine. 2011. Vol. 90 (2). Р. 139-145.
26. van Dartel S.A., Fransen J., Kievit W., Dutmer E.A., Brus H.L., Houtman N.M., van de Laar M.A., van Riel P.L. Predictors for the 5-year risk of serious infections in patients with rheumatoid arthritis treated with anti-tumor necrosis factor therapy: a cohort study in the Dutch Rheumatoid Arthritis Monitoring (DREAM) registry // Rheumatology. 2013 Jan 30. [Epub ahead of print].
27. van Vollenhoven R.F., Emery P., Bingham C.O. 3rd, Keystone E.C., Fleischmann R.M., Furst D.E., Tyson N., Collinson N., Lehane P.B. Long-term safety of rituximab in rheumatoid arthritis: 9.5-year follow-up of the global clinical trial programme with a focus on adverse events of interest in RA patients // Ann Rheum Dis. 2012 Nov 7. [Epub ahead of print].
28. Hoshi D., Nakajima A., Inoue E., Shidara K., Sato E., Kitahama M., Seto Y., Tanaka E., Urano W., Ichikawa N., Koseki Y., Momohara S., Taniguchi A., Nishimoto N., Yamanaka H. Incidence of serious respiratory infections in patients with rheumatoid arthritis treated with to-cilizumab // Mod Rheumatol. 2012. Vol. 22 (1). Р. 122-127.
29. Mori S., Sugimoto M. Pneumocystis jirovecii infection: an emerging threat to patients with rheumatoid arthritis Rheumatology (Oxford). 2012. Vol. 51 (12). Р. 2120-2130.
30. Wissmann G., Morilla R., Martín-Garrido I., Friaza V., Respaldiza N., Povedano J., Praena-Fernández J.M., Montes-Cano M.A., Medrano F.J., Goldani L.Z., de la Horra C., Varela J.M., Calderón E.J. Pneumocystis jirovecii colonization in patients treated with infliximab // Eur J Clin Invest. 2011 Mar. Vol. 41 (3). Р. 343-348.
31. Mekinian A., Durand-Joly I., Hatron P.Y., Moranne O., Denis G., Dei-Cas E., Morell-Dubois S., Lambert M., Launay D., Delhaes L., Hachulla E., Queyrel V. Pneumocystis jirovecii colonization in patients with systemic autoimmune diseases: prevalence, risk factors of coloniza-tion and outcome // Rheumatology (Oxford). 2011. Vol. 50 (3). Р. 569-577.
32. Fritzsche C., Riebold D., Munk-Hartig A., Klammt S., Neeck G., Reisinger E. High prevalence of Pneumocystis jirovecii colonization among patients with autoimmune inflamma-tory diseases and corticosteroid therapy // Scand J Rheumatol. 2012. Vol. 41(3). Р. 208-213.
33. Ward M.M., Donald F. Pneumocystis carinii pneumonia in patients with connective tissue diseases: the role of hospital experience in diagnosis and mortality // Arthritis Rheum. 1999. Vol. 42 (4). Р. 780-789.
34. Hugle B., Solomon M., Harvey E., James A., Wadhwa A., Amin R., Bell-Peter A., Benseler S. Pneumocystis jiroveci pneumonia following rituximab treatment in Wegener's granu-lomatosis // Arthritis Care Res (Hoboken). 2010. Vol. 62 (11). Р. 1661-1664.
35. Teichmann L.L., Woenckhaus M., Vogel C., Salzberger B., Schölmerich J., Fleck M. Fa-tal Pneumocystis pneumonia following rituximab administration for rheumatoid arthritis // Rheumatology (Oxford). 2008. Vol. 47 (8). Р. 1256-1257.
36. Tsai M.J., Chou C.W., Lin F.C., Chang S.C. Pneumocystis jiroveci pneumonia in patients with systemic lupus erythematosus after rituximab therapy // Lupus. 2012. Vol. 21 (8). Р. 914-918.
37. Sepkowitz K.A. Opportunistic infections in patients with and patients without Acquired Immunodeficiency Syndrome // Clin Infect Dis. 2002. Vol. 34 (8). Р. 1098-1107.
38. Gerrard J.G. Pneumocystis carinii pneumonia in HIV-negative immunocompromised adults // Med J Aust. 1995. Vol. 162 (5). Р. 233-235.
39. Stamp .LK., Hurst M. Is there a role for consensus guidelines for P. jiroveci pneumonia prophylaxis in immunosuppressed patients with rheumatic diseases? // J Rheumatol. 2010. Vol. 37 (4).
Р. 686-688.
40. Bengtsson C., Kapetanovic M.C., Källberg H., Sverdrup B., Nordmark B., Klareskog L., Alfredsson L. EIRA Study Group. Common vaccinations among adults do not increase the risk of developing rheumatoid arthritis: results from the Swedish EIRA study // Ann Rheum Dis. 2010. Vol. 69 (10).
Р. 1831-1833.
41. van Assen S., Agmon-Levin N., Elkayam O., Cervera R., Doran M.F., Dougados M., Em-ery P., Geborek P., Ioannidis J.P., Jayne D.R., Kallenberg C.G., Müller-Ladner U., Shoenfeld Y., Stojanovich L., Valesini G., Wulffraat N.M., Bijl M. EULAR recommendations for vaccination in adult patients with autoimmune inflammatory rheumatic diseases // Ann Rheum Dis. 2011. Vol. 70 (3). Р. 414-422.
42. Kavanaugh A. Infection prophylaxis in antirheumatic therapy: emphasis on vaccination // Curr Opin Rheumatol. 2009. Vol. 21 (4). Р. 419-424.
|