Глава 1. Компрессионный перелом грудного отдела позвоночника.
1.1
Общие сведения о строении позвоночника
Позвоночник состоит из 23 ПДС,[1]
каждый из которых представляет собой
подвижное звено, которое принимает участие в обеспечении разнообразных
функций позвоночника как единой функциональной системы. Составными
частями ПДС являются тела двух смежных позвонков, хрящевой диск,
располагающийся между ними, дугоотростчатые суставы, связочный аппарат
и мышцы, осуществляющие фиксацию и подвижность этого комплекса.(рис.1)
Межпозвонковый диск состоит из фиброзного кольца, студенистого ядра
и замыкательных пластинок, примыкающих непосредственно к телам
позвонков. Фиброзное кольцо образовано концентрическими пластинками,
состоящими из коллагеновых и эластиновых волокон, что определяет высокую прочность на растяжение, сочетающуюся с упругостью под воздействием нагрузки.
Студенистое ядро располагается в середине межпозвонкового диска.
Основными составляющими его являются фибробласты, хондроциты,
коллагеновые волокна и основное вещество, состоящее преимущественно из
кислых гликозаминогликанов, гиалуроновой кислоты, пролина. Характерной
особенностью основного вещества является способность адсорбировать и
связывать воду, что способствует сохранению и регуляции необходимого
внутридискового давления, которое играет существенную роль в реализации
амортизирующих и фиксационных свойств межпозвонкового диска.
У новорожденных содержание жидкости максимальное - 88%, с возрастом
количество ее уменьшается: в 14 лет - 80%, в 70 лет - 70%.
В настоящее время межпозвонковый диск с биомеханической точки
зрения рассматривается как гидродинамическая система, свойства которой
связаны с метаболическими процессами в его тканях и условиями деятельности[2]
.
Дугоотростчатые суставы имеют различные формы и направления в
разных отделах позвоночного столба. Они являются основными образованиями, определяющими объем и направление движений в каждом ПДС.
Суставы покрыты эластичной, достаточно плотной сумкой, содержащей
менискоиды в форме полумесяцев, проникающие в суставную щель и
окруженные жировыми подушками. Дугоотростчатые суставы - наиболее
иннервируемые части ПДС и являются достаточно активными рефлексогенными
Реклама

зонами.
Связочный аппарат позвоночного столба представлен несколькими
мощными связками, играющими стабилизирующую роль. Передняя продольная связка, начинаясь от передних бугорков шейного позвонка, тянется по передней поверхности позвоночника до копчика. При этом она жестко связана с телами позвонков и рыхло - с межпозвонковыми дисками.
Задняя продольная связка проходит по задней поверхности тел позвонков,
плотно прикрепляясь к дискам и рыхло - к телам позвонков.
Желтая связка, прикрепляясь к передним поверхностям дуг позвонков,
ограничивает подвижность в дугоотростчатых суставах. Кроме этого,
значительную роль в стабилизации ПДС играют межостистые, надостные и
межпоперечные связки.
  рис. 2 рис. 2
рис. 1
1.2
Строение грудного отдела позвоночника
Грудные позвонки (рис. 3) крупнее шейных. Высота их тела нарастает в направлении сверху вниз. Она максимальная у XII грудного позвонка. Грудные позвонки (со II по IX) на задне-боковых поверхностях тела имеют верхнюю и нижнюю реберные ямки, точнее полуямки. Верхняя полуямка нижележащего позвонка совмещается с нижней полуямкой вышележащего позвонка, и вместе с ней образует суставную поверхность для головок соответствующих ребер. I, X, XI и XII грудные позвонки имеют особенности. На I шейном позвонке имеются верхние полные реберные ямки для сочленения с головками первых ребер, а также нижние полуямки, которые вместе с верхними полуямками II-го грудного позвонка образуют полные ямки для головок вторых ребер. XI и XII позвонки имеют полные ямки для соответствующих ребер.
Грудные позвонки имеют утолщенные на концах поперечные отростки. На передней поверхности поперечных отростков видны реберные ямки поперечного отростка, с которыми бугорки ребер образуют реберно-поперечные суставы. XI и XII позвонки не имеют ямок на их поперечных отростках. Остистые отростки грудных позвонков длинные, наклонены вниз и накладываются друг на друга. Такое их расположение препятствует переразгибанию позвоночного столба. Суставные отростки грудных позвонков ориентированы во фронтальной плоскости. При этом верхние суставные поверхности направлены наружу и кзади, а нижние - внутрь и кпереди.
Рис. 3.
Строение позвонка, грудного: А - вид сбоку. Б – вид сверху.
1.тело позвонка
2. верхняя суставная ямка
3.верхний суставной отросток
4. дуга позвонка
5.остистый отросток
6.поперечный отросток
7. поперечная реберная ямка
8. ножка дуги позвонка
9. позвоночное отверстие
Реклама

10. нижняя позвоночная вырезка
11. нижний суставной отросток
|

1.3
Повреждение грудного отдела позвоночника. Компрессионный перелом
Компрессионный перелом
- серьезное повреждение позвоночника. Это травма, при которой происходит сжатие тела позвонка.
Компрессионный перелом возникает при воздействии высокого давления на тело позвонка, а именно: при падении на ноги, ягодицы и при форсированном сгибании туловища. Наиболее часто компрессионные переломы позвоночника случаются в нижнегрудном и поясничном отделах позвоночника.
Как правило, механизм травмы заключается в комбинации сгибательного движения позвоночника вперед в сочетании с осевой нагрузкой. Это приводит к значительному повышению давления на передние структуры позвоночника - на тела позвонков и диски. При возникновении компрессионного перелома тело позвонка в передней части сплющивается, приобретая форму клина. При значительном снижении высоты передних отделов тела позвонка задняя часть тела может внедряться в позвоночный канал и приводить к сдавливанию спинного мозга. К счастью, такие значительные переломы встречаются нечасто.

Основными симптомами
компрессионного перелома позвоночника являются:
· сильная боль в спине в момент травмы и сразу после нее
· боль в спине, отдающая в руки ноги
· слабость и онемение рук и ног
· ограничение подвижности позвоночника
· болезненность при надавливании по оси позвоночника
· опоясывающие боли в животе
· затруднение при дыхании
При тяжелых формах компрессионных переломов позвоночника задние части тела позвонка могут смещаться в спинномозговой канал, оказывая давление на спиной мозг. К счастью это встречается не часто.
Глава 2. Лечение при компрессионном переломе позвоночника
При определении диагноза врач назначает лечение. В систему лечения входит консервативное лечение, лечение болевого синдрома, ограничения активности, фиксация, массаж и, в случае серьезного перелома, хирургическое лечение.
2.1 Консервативное лечение.
Лечение компрессионных переломов позвоночника в большинстве случаев включает в себя прием анальгетических препаратов, соблюдение охранительного режима и использование специальных реклинаторов и корсетных поясов. В некоторых случаях необходимо также хирургическое лечение.
Прием анальгетиков позволяет уменьшить выраженность болевого синдрома. Однако необходимо помнить, что обезболивающие средства не способствуют заживлению перелома. Значительное улучшение самочувствия, прекращение болевых ощущений после начала противоболевой терапии не означает, что болезнь излечена. Для того чтобы перелом сросся в оптимальные сроки необходимо соблюдение охранительного режима. В период консолидации перелома (12-14 недель) необходимо избегать всяких физических нагрузок, которые могут привести к увеличению степени деформации в сломанном теле позвонка. Категорически запрещен подъём тяжестей, значительные наклоны и повороты туловища. Во многих случаях в течение нескольких недель доктор может порекомендовать соблюдение постельного режима.
2.2 Фиксация
Для некоторых типов компрессионных переломов позвоночника возможно применение ортопедических фиксирующих корсетов. Корсет необходим для жесткой фиксации позвоночника и ограничения движений.
Большинству пациентов необходимо ношение специальных корсетных поясов. Это средство внешней фиксации снижает до минимума движения в поврежденном позвоночном сегменте, что способствует консолидации перелома. Корсетные пояса, используемые при переломах, фиксируют позвоночник в положении гиперэкстензии (переразгибания). Это позволяет снизить давление на переднюю часть поврежденного тела позвонка, уменьшить его коллабирование.
Компрессионные переломы позвонков срастаются в большинстве случаев в течение трех месяцев. Как правило, рентгенограмма позвоночника выполняется каждый месяц для контроля за процессом консолидации сломанного позвонка.
2.3 Хирургическое лечение
Хирургическое лечение компрессионных переломов позвоночника показано при компрессии нервных структур (спинного мозга, нервных корешков), нестабильности позвоночника, а также выраженном болевом синдроме. Например, при снижении высоты тела позвонка на рентгенограммах более чем на 50% возникает нестабильность позвоночника, что может привести к динамической (связанной с движениями) компрессии нервных структур. В этом случае операция необходима для предотвращения повреждения спинного мозга и нервных корешков.
Существует несколько типов операций, которые выполняются при компрессионных переломах позвоночника. В зависимости от вида перелома, выраженности сдавливания нервных структур врач может выбрать тот или иной тип операции. Основными принципами хирургического вмешательства при переломах позвоночника является декомпрессия нервных структур (если имеются признаки сдавливания костными структурами спинного мозга или нервных корешков), а также стабилизация (фиксация в физиологически выгодной позиции) поврежденного позвоночного сегмента.
Глава 3. Показания и противопоказания к лечению
3.1 При консервативном лечении
Показаниями к консервативному лечению в первую очередь является непосредственно наличие данного диагноза, сопровождающегося наличием основных симптомов данного заболевания. Противопоказаниями данного лечения являются гиперчувствительность и индивидуальная непереносимость препаратов, применяемых при консервативном лечении, а также наличие у пациента хронических заболеваний, обостряющихся при приеме назначаемых препаратов. При неэффективности данного лечения необходимо прибегать к оперативному лечению.
3.2 При оперативном или хирургическом лечении
Главными показания к применению оперативных методов лечения является неэффективность консервативных методов лечения. А противопоказаниями являются функциональные расстройства и сопутствующие заболевания, которые не дают возможность применение наркоза , необходимого при оперативном лечении пациента.
3.3 При лечебном массаже
1. Тяжелые формы повреждения костей и суставов, сопровождающихся выраженными местными и общими реактивными явлениями (воспалительный отек, обширное кровоизлияние, повышение температуры и др.)
2. Хронический остеомиелит.
3. Туберкулезное поражение костей и суставов в активной
стадии.
4. Инфекционные неспецифические заболевания суставов в
острой стадии.
5. Гнойные процессы в мягких тканях.
6. Новообразования костей и суставов.
7. Обширные гнойные заболевания кожи.
8. Присоединение других заболеваний, при которых массаж
противопоказан (общие инфекции и др.).
Глава 4. Реабилитация после компрессионного перелома грудного отдела позвоночника.
Одним из самых важных аспектов лечения переломов позвоночника, в том числе и компрессионного, является реабилитация после полученной травмы. После основных методов лечения данного заболевания врач назначает лечебную физкультуру, продолжение медикаментозного лечения, несложные и без большой нагрузки упражнения на тренажерах, частый лечебный массаж, плавание в бассейне, ограничение нагрузок и т.д.
4.1 Лечебный массаж как метод реабилитации
Лечебный массаж
– один из главных методов реабилитации после перелома позвоночника. И чтобы добиться полного прекращения болей необходимо проводить следующие методы лечебного массажа:
1.Пациент занимает положение лежа на спине у самого края кушетки, его руки, сцепленные в замок, расположены под затылком, а локти лежат в саггитальной плоскости параллельно. Врач должен расположиться сбоку от больного. Согнуть руку, дальнюю от пациента, наклониться и положить предплечье на локтевые суставы пациента, обхватив локтевой сустав одноименной руки пациента. Другую руку нужно подвести под спину пациента, захватив кистью остистый отросток нижнего позвонка нужного сегмента. На выдохе пациента нужно несколько раз подряд легко надавить своим корпусом на локтевые суставы пациента, усилие должно быть нацелено на выбранный ПДС, зафиксированный кистью снизу.
Ощутив кистью той руки, которая держит позвонок, состояние преднапряжения, следует резким движением налечь на локтевые суставы пациента (не сдвигая своего предплечья, лежащего на них). Сила давления должна быть направлена вниз и вперед. Необходимо следить, чтобы зафиксированный позвонок не смещался при этом. Производить манипуляцию следует на выдохе пациента.
2. Манипуляция на грудном отделе позвоночника с применением ротации и коротких рычагов. Пациент занимает положение лежа на спине, руки свободно вытянуты вдоль туловища. Врач должен находиться сбоку, на уровне того участка грудного отдела позвоночника, который выбран для проведения манипуляции. Основное в данном приеме — взаимная противоротация обеих позвонков ПДС. Прием можно выполнять по часовой стрелке. Для этого следует перекрестить руки на соседних позвонках таким образом, чтобы гороховидные косточки основания ладоней плотно лежали на поперечных отростках с обеих сторон позвоночника. Можно выполнить этот манипуляционный прием против часовой стрелки, для этого нужно поменять положение рук на противоположное. Чтобы правильно расположить руки, следует определить проекцию поперечных отростков на поверхность спины, для чего необходимо сначала найти на выбранном участке три остистых отростка, расположенных рядом, и провести воображаемую линию через них.
Далее нужно провести перпендикулярно этой линии две линии, разделяющие остистые отростки, и отложить на них отрезки в обе стороны по 3 см. Именно в этом месте на поверхность спины и будут спроецированы поперечные отростки выбранного позвонка. Установив основания ладоней на поперечных отростках, следует разогнуть свои локтевые суставы и наклониться над пациентом. Давление должно производиться весом верхней половины тела до тех пор, пока не возникнет ощущение сопротивления. Далее следует 2-3 раза повторить надавливание на выдохе пациента, заканчивая каждый прием после ощущения предела сопротивления. После ощущения этого предела (на глубине выдоха пациента) можно выполнить толчок, резко опустив вниз верхнюю часть тела. Одновременно должно выполняться дистракционное усилие в сегменте с помощью кистей рук.
Не рекомендуется проводить эту манипуляцию людям пожилого возраста, т. к. в результате возрастного остеопороза могут произойти переломы ребер. Не показан прием и больным с заболеваниями органов дыхательной и сердечнососудистой систем.
3.Исходное положение пациента — лежа на животе. Под грудь (на уровне нужного участка) необходимо положить небольшую подушку для обеспечения переднего сгибания. Руки должны быть вытянуты вдоль туловища, а кисти следует положить под таз. Врач должен встать сбоку от пациента, позади участка, на котором будет выполняться манипуляция. Большие пальцы обеих рук нужно положить на боковые поверхности двух соседних остистых отростков позвонков, из которых состоит данный сегмент (рис. 4).
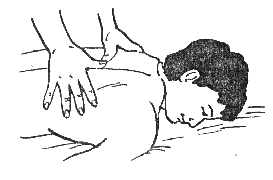
Рисунок 4.
Надавить пальцами одной руки на остистый отросток позвонка (например, позвонка D 6) и сместить его в правую сторону, а палец другой руки в это время производит смещение остистого отростка (позвонка D 6) в левую сторону. В тот момент, когда возникнет состояние преднапряжения (устойчивое ощущение сопротивления сегмента оказанному давлению), необходимо произвести манипуляционный толчок, сделав резкое движение навстречу друг другу большими пальцами обеих рук. Запрещается проводить ее больным с заболеваниями сердечнососудистой и дыхательной систем, а также людям пожилого возраста.
4. Манипуляция на области шейно-грудного перехода и верхних грудных позвонков с проведением ротации и противоудержания. Исходное положение пациента — лежа на животе у края кушетки, руки свободно лежат вдоль туловища, а подбородок должен опираться о кушетку. Врач должен находиться на уровне плечевого пояса пациента, сбоку от него. Наклонившись над пациентом, нужно установить ногтевую фалангу большого пальца правой руки против боковой части остистого отростка нижнего позвонка нужного сегмента с правой стороны. Кисть левой руки следует расположить на левой стороне головы, на ее височно-теменной области (рис. 5).

Рисунок 5.
Согнуть кистью левой руки шейный отдел позвоночника по направлению от себя, а затем произвести этой же рукой вращательное движение головы и шеи пациента к себе. После того как над большим пальцем правой руки возникнет максимальная концентрация усилия, необходимо выполнить энергичный толчок с помощью большого пальца правой руки. Толчок должен производиться в направлении вниз и поперек, на глубине выдоха пациента. Одновременно с движением большого пальца правой руки левая рука, лежащая на голове пациента, должна немного усилить сгибание шейного отдела позвоночника в сторону. Необходимо помнить, что все движения головы пациента должны производиться вокруг опоры — его подбородка.
5. Манипуляция на грудном отделе позвоночника с применением колена. Для выполнения этого приема пациент должен занять положение сидя, руки сцепить в замок на затылке. Положение врача — сзади пациента, правая нога согнута в колене и опирается на кушетку. Коленный сустав должен плотно прижиматься к тому участку позвоночника, на котором будет выполняться манипуляция, колено должно упираться в остистый отросток нижнего позвонка выбранного ПДС. Руки необходимо провести под подмышечными впадинами через пространства, образованные плечом и предплечьем пациента, обхватить кистями обеих рук запястья больного (рис. 6)

Рисунок 6.
Передвигая колено, можно таким образом провести манипуляцию любого участка грудного отдела позвоночника. При ограничении наклона туловища пациента необходимо твердо упереться в остистый отросток нижнего позвонка выбранного сегмента и обеими руками надавить на запястья пациента. В результате произойдет наклон вперед грудного отдела позвоночника вплоть до той точки, где колено упирается в позвоночник.
Чтобы определить наступление состояния преднапряжения, можно на какой-то момент освободить левую руку и произвести пальпацию тканей нужного сегмента большим пальцем. Когда состояние преднапряжения будет достигнуто, на выдохе пациента следует произвести манипуляционный толчок, резким малоамплитудным движением увеличив переднее сгибание грудного отдела позвоночника пациента против своего колена. При ограничении наклона туловища пациента назад (разгибание) манипуляционный толчок относительно колена врача должен производиться более точным движением. Опираясь предплечьями о плечи пациента со стороны подмышечных впадин, следует потянуть вверх и на себя запястья пациента, произведя таким способом накатывание на колено верхней части корпуса больного. Нижняя часть корпуса, находящаяся ниже колена, должна при этом разогнуться. В момент возникновения преднапряжения, на выдохе больного нужно выполнить манипуляционный толчок, резким и отрывистым движением подтянув на себя верхнюю часть корпуса пациента против своего колена. Толчок должен быть направлен вперед и немного вниз относительно колена.
4.2 Лечебная физкультура как метод реабилитации
Необходима и лечебная физкультура, позволяющая разминать позвоночник после травмы. Ниже представлены основные упражнения направленные на тренировку позвонков грудного отдела позвоночника:
1. И. п. — лежа на животе, стопы на носках, руки вдоль туловища. Соединить лопатки, затем вернуться в исходное положение. Повторить 10—20 раз. Темп медленный. Дыхание свободное.
2. И. п. — то же. Согнуть ноги в коленных суставах, затем максимально выпрямить (рис. ). Повторить 10 раз. Темп средний. Дыхание свободное. Пауза отдыха 30—
3. И. п. — то же. Поднять надплечья и опустить. Повторить 10—20 раз. Темп медленный. Дыхание свободное.
4. И. п. — то же. Поднять прямые руки вверх, отвести назад — вдох, опустить — выдох. Повторить 3 раза. Темп медленный.
5. И. п. — то же. Поочередно сгибать ноги в коленных суставах. Повторить 10 раз каждой ногой. Темп средний. Дыхание свободное.
6. И. п. — то же. Поочередно поднимать и опускать прямые ноги, носки на себя. Повторить 6—10 раз каждой ногой. Темп медленный. Дыхание свободное.
7. И. п. — то же, руки согнуты в локтях, опираются на предплечья и кисти. Поднять голову вверх — вдох, опустить — выдох. Повторить 4 раза. Темп медленный.
8. И. п. — то же, правая нога согнута в колене, стопы на себя. Поднять правую ногу и, возвращаясь в исходное положение, одновременно поднять левую, затем наоборот, переходя на быстрый темп («бег»). Повторить 10—30 раз. Дыхание свободное.
9. И. п. — то же, ноги выпрямлены. Поднять ноги, не сгибая их (носки на себя), максимально прогнуться в пояснице и вернуться в исходное положение. Повторить 4—6 раз. Темп медленный. Дыхание свободное.
10. И. п. — то же, руки, согнутые в локтях, прижаты к туловищу. Поднять локти — вдох, опустить — выдох. Повторить 3—4 раза. Темп медленный.
11. И. п. — то же. Одновременно поднять голову, верхнюю часть туловища, согнутые в локтях руки, ноги, максимально прогнуться в пояснице, вернуться в исходное положение. Повторить 4—6 раз. Темп медленный. Дыхание свободное.

12. И. п. — то же. Руки вдоль туловища, носки на себя. Руки вытянуть вверх, одновременно поднять голову, верхнюю часть туловища, выпрямленные руки, затем вернуться в исходное положение. Повторить 4—6 раз. Темп медленный. Дыхание свободное.
13. И. п. — то же, руки согнуты в локтях. Выпрямить руки в локтевых суставах, опереться на кисти. Поднимая туловище — вдох, возвращаясь в исходное положение — выдох. Повторить 4 раза. Темп медленный.
14. И. п. — то же, руки вдоль туловища, носки оттянуты. Одновременно поднять голову, верхнюю часть туловища, ноги, максимально прогнуться в пояснице и вернуться в исходное положение. Повторить 4—6 раз. Темп медленный. Дыхание свободное.
15. И. п. — то же, руки согнуты в локтевых и плечевых суставах под прямым углом, опираются на предплечья. Одновременно поднять голову, туловище, ноги до выпрямления рук, прогнуться в пояснице и вернуться в исходное положение. Повторить 4—6 раз. Темп медленный. Дыхание свободное.
16. И. п. — то же, руки вдоль туловища, носки на себя, упираются в кровать. Одновременно согнуть обе ноги в коленях и выпрямить. Повторить 10 раз. Темп средний. Дыхание свободное.
17. И. п. — стоя на четвереньках, стопы на носках, упираются ими в кровать. Выгнуть спину (округлить), затем прогнуть. Повторить 6—10 раз. Темп медленный. Дыхание свободное.
18. И. п. — то же. Выпрямить правую ногу и поднять ее назад-вверх, прогнуться в пояснице и вернуться в исходное положение. То же другой ногой. Повторить 4—6 раз. Темп медленный. Дыхание свободное (рис. слева).

19. И. п. — то же. Максимально выпятить живот — вдох, втянуть — выдох. Повторить 3 раза. Темп медленный (рис. справа).
20. И. п. — стоя на четвереньках, подъемы стоп на полу. Сесть на пятки, выгнуть спину, голову опустить, согнуть руки в локтях, продвинуть туловище вперед-вверх, поднять голову («пролезание»), вернуться в исходное положение. Повторить 4—6 раз. Темп медленный. Дыхание свободное.
21. И, п. — то же. Достать правым коленом правую руку, вернуться в исходное положение; затем достать правым коленом левую руку и вернуться в исходное положение. То же левой ногой. Повторить 4— 6 раз. Темп медленный. Дыхание свободное.
22. И. п. — то же, стопы на носках. Поднять правую руку в сторону — вдох, опустить — выдох. То же левой рукой. Темп медленный (рис. слева).

23. И. п. — то же. Вытянуть правую руку вперед-вверх, а левую ногу одновременно вверх-назад (носок на себя). То же левой рукой и правой ногой. Повторить 4—6 раз. Темп медленный. Дыхание свободное (рис. справа).
24. И. п. — то же, подъемы стоп на полу. «Ходьба» на четвереньках по кровати, переставляя одновременно правую руку и левое колено и наоборот. Повторить 4 раза. Темп средний. Дыхание свободное.
25. И. п. — то же. Сгибая руки в локтях и опускаясь вниз — выдох, возвращаясь в исходное положение — вдох. Повторить 4 раза. Темп медленный.
26. И. п. — стоя на четвереньках, опираясь на предплечья согнутых в локтях рук. Поднять левую ногу вверх-назад, а правую руку одновременно вверх-вперед, прогнуть спину и вернуться в исходное положение. То же правой ногой и левой рукой. Повторить 4—6 раз. Темп медленный. Дыхание свободное.
27. И. п. — то же. Выгнуть спину — вдох, прогнуть — выдох. Повторить 4 раза. Темп медленный.
28. И. п. — то же. Оторвать локти от опоры, выгнуть спину и достать локтями колени, затем вернуться в исходное положение. Повторить 4—6 раз. Темп медленный. Дыхание свободное.
29. И. п. — то же. Выпятить живот — вдох, втянуть — выдох. Повторить 3—4 раза. Темп медленный.
30. И. п. — то же. Переставляя предплечья вперед, выпрямить ноги в тазобедренных суставах до угла 140— 150 градусов, одновременно перенося туловище вперед, затем вернуться в исходное положение. Повторить 4—6 раз. Темп медленный. Дыхание свободное.
31. И. п. — то же. Выпрямить правую ногу вверх-назад, затем согнуть в колене и достать им левую руку. То же левой ногой к правой руке. Повторить 4—6 раз, Темп медленный. Дыхание свободное.
32. И. п. — то же. Сесть на пятки, поднять руки вверх — вдох, вернуться в исходное положение — выдох. Повторить 3 раза. Темп медленный.
33. И. п. — то же. «Ходьба» на четвереньках, переставляя одновременно правое колено и левый локоть и наоборот. Повторить 3 раза. Темп медленный. Дыхание свободное.
34. И. п. — то же. Поднять голову назад, одновременно свести плечи вперед и вернуться в исходное положение. Повторить 4 раза. Темп медленный. Дыхание свободное.
35. И. п. — то же. Отвести правую руку в сторону — вдох, вернуться в исходное положение — выдох. Повторить 3 раза. Темп медленный.
36. И. п. - сидя на стуле с крепкой спинкой и без острых углов. Положить руки на затылок и прогнуться назад так, чтобы позвоночник был прижат к верхнему краю спинки стула, при этом выгибается также и грудной отдел позвоночника, особенно та его часть, которая прижата к спинке стула. Прогнуться назад и наклониться вперед 3–4 раза (рис.7).
Вариант. Исходное положение: сесть на край стула так, чтобы верхняя часть грудного отдела позвоночника опиралась на верхний край спинки стула.
Прогнуться назади наклониться вперед так же, как и в предыдущем случае.

Рис. 7. Упражнение 36
|

Рис. 8. Упражнение 37
|
Дыхание:
при прогибе назад — вдох; при наклоне вперед — выдох. Это облегчает движения и тренирует легкие. Повторить упражнение 3–4 раза.
37. И. п. - лечь на спину на ровное место, под спину в области грудного отдела позвоночника подложить валик. Он должен быть достаточно жестким, диаметром примерно 10 см. Для этой цели хорошо подойдет полотенце, намотанное на скалку. Положив руки за голову, лечь на валик. Прогнуться, затем приподнять верхнюю часть туловища (рис.8). Чтобы разрабатывались разные участки грудного отдела позвоночника, следует передвигать валик вдоль позвоночника и повторять упражнение по 3–4 раза. Дыхание: при прогибе назад — вдох, при подъеме верхней части туловища — выдох.
 |
 |
| Рис. 9. Упражнение 38
|
Рис. 10. Упражнение 39
|
38. И. п. – сидяили лежа. Обернуть полотенцем или куском материи нижнюю часть грудной клетки. Взяться рукамиза свободные концы (рис. 9). Сделать глубокий вдох. При выдохе максимально стянуть материю, способствуя тем самым полному выдоху. Снова сделать вдох, ослабив при этом натяжение полотенца. Упражнение повторить 5–10 раз. Назначение: улучшить подвижность ребер грудной клетки и способствовать развитию глубокого дыхания.
39. И. п. – сидяили стоя на прочном основании, ноги при этом держать немного врозь. Выпрямить над головой руки, обхватив левой запястье правой (рис. 10). Наклониться как можно больше влево и немного потянуть правую руку, при этом справа ощущается скованность боковых мышц грудной клетки. Затем поменять положение рук. Наклониться вправо и потянуть левую руку. Повторить упражнение 5–10 раз в каждую сторону.
Все данные способы позволят разработать все отделы позвоночника.
4.3 Рекомендации поведения в быту после перенесенной травмы
ТАК ПРАВИЛЬНО СПАТЬ!!!
Когда мы лежим, спина отдыхает наилучшим образом. С межпозвоночных дисков снимается нагрузка; они расширяются, вбирая жидкость и питательные вещества, расслабляются мышцы, не испытывая на себе нагрузок и напряжения. Связки, суставы и сухожилия – отдыхают. Словом, положение идеальное при условии, что всё происходит правильно. А если учесть, что во сне мы проводим треть своей жизни ( 8 часов- нормальный сон = 1/3 суток ), то необходимость делать это правильно понятна. Иначе, мы скорее утомляем, нежели разгружаем спину, испытывая при этом характерную боль и сильную ломоту в позвоночнике по утрам, даже при незначительном движении. Всё, что нужно знать - как и на чём лежать правильно.
Как правильно лежать.
Когда вы лежите: позвоночник должен принять своё среднее, физиологическое положение.
На спине.
Ложась на спину, нужно подкладывать под область под область поясницы подушечку( валик ), создающую опору для естественного изгиба в поясничном отделе позвоночника.
Целесообразно отказаться от использования большой подушки, на которой голова лежит слишком высоко, от чего шейный отдел позвоночника изгибается вперёд-вверх; лучше класть под шею валик или специальную подушку.
Третья подушка подкладывается под колени, чтобы они были приподняты, разгружая межпозвоночные диски поясничного отдела и помогая от болей в позвоночнике.

На боку.
Еще одно щадящее положение, при котором все отделы позвоночника должны находиться на одной линии. Лёжа на боку, поместите под голову подушку (валик), по высоте равную высоте плеча.
Одеяло или подушка между коленями поможет достичь вам комфортного положения, если, немного подтянув верхнюю согнутую в колене ногу к туловищу, а нижнюю оставить выпрямленной. Женщинам с тонкой талией и широкими бёдрами рекомендуется подкладывать под талию подушечку, чтобы позвоночник оставался прямым, не «проваливался».

НЕЛЬЗЯ - СПАТЬ НА ЖИВОТЕ!!!!
Так как при этом голова, а значит, и шея повёрнуты в сторону в течении длительного периода во время сна. А дыхание и работа всех внутренних органов затруднена из-за давления под тяжестью собственного тела.

Заключение
Проблема травматизма в настоящее время весьма актуальна во всем мире. С каждым годом количество пострадавших увеличивается.
Травмы могут возникать в результате различных источников и необходимо избегать получение данных травм, а в случае их получения необходимо обращаться к квалифицированной помощи и соблюдать всё поставленное лечение, чтобы в скором времени вернуться к хорошему самочувствию.
[1]
ПДС – позвоночнодвигательные сегменты
[2]
В. Я. Фищенко и др., 1989
|