П
ервые сведения о менингиоме орбиты появились в XIX веке, когда Scarpa в 1816 г. и Leber в 1877 г. описали удаленную из орбиты опухоль. Длительное время пользовались терминами эндотелиома, мезотелиома, дуральная эндотелиома, а с 1922 г., по предложению Cushing, утвердился термин менингиома. С тех пор предпринималось немало попыток оспорить само существование первичной менингиомы орбиты, в том числе и зрительного нерва. Предлагалось расценивать их, как вторичный опухолевый процесс, распространяющийся в орбиту из полости черепа. Однако возможность визуализации измененного зрительного нерва с помощью компьютерной томографии и магнитно-резонансной томографии (МРТ), данные цитологического и морфологического контроля и длительные клинические наблюдения подтверждают существование первичных менингиом орбиты [1,4,12,15,16].
Таким образом, в орбите менингиома может быть первичной (опухоль зрительного нерва или мягких тканей) и вторичной, распространяющейся в орбиту из полости черепа. В офтальмологической практике чаще встречается менингиома зрительного нерва, реже – первичная менингиома орбиты. Опухоль может развиваться из трех источников: арахноидальной оболочки зрительного нерва; арахноидальных клеток, заложенных в периорбите; мелких нервных веточек с заложенными вдоль их оболочек арахноидальными клетками [7,13,14]. Менингиома зрительного нерва среди всех опухолей орбиты составляет 5–10% [2,9,18], а вместе с глиомами частота их достигает 20% [1].
Опухоль проявляется, как правило, на 3–6 декадах жизни, чаще у женщин. Описаны случаи возникновения опухоли в детском возрасте. Однако вопрос этот достаточно остро дискутировался в литературе. Наряду с мнением о существовании менингиом зрительного нерва у детей [20], имеются высказывания о диагностических ошибках, обусловленных встречающейся арахноидальной гиперплазией в зрительном нерве, пораженном глиомой [3, 22].
Менингиома зрительного нерва, как правило, монолатеральна, растет в зрительном нерве или в области его канала. Билатеральное поражение оптических нервов встречается редко, диагностируется в первой декаде жизни, протекает достаточно агрессивно и расценивается рядом авторов, как врожденная опухоль [1,8,20].
Наблюдения над 76 больными с менингиомой зрительного нерва в течение 10–17 лет позволили нам уточнить особенности клинической картины этой опухоли в зависимости от характера ее роста.
Первый тип опухоли характеризуется субдуральным ростом менингиомы вдоль ствола зрительного нерва. Частота подобного роста на нашем материале составила 41% случаев. Клинически обращает на себя внимание раннее нарушение периферического зрения с постепенным снижением центрального. В начале заболевания на фоне стойкого сужения поля зрения (концентричного или асимметричного) ухудшение центрального зрения носит интермиттирующий характер. Стойкая утрата зрительных функций наступает поздно, когда развивается атрофия диска зрительного нерва. Экзофтальм, чаще всего осевой, возникает спустя 2–3 года после появления зрительных расстройств, бывает небольшим и никогда не превышает 6–7 мм (рис. 1). Функции экстраокулярных мышц сохранены в полном объеме. Диагностировать менингиому в подобных случаях трудно даже с помощью компьютерной томографии или МРТ-исследования, так как диаметр зрительного нерва может быть увеличен незначительно (рис. 2).
Реклама

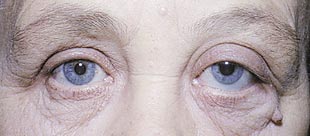
Рис. 1. Больная с осевым ростом менингиомы зрительного нерва слева.
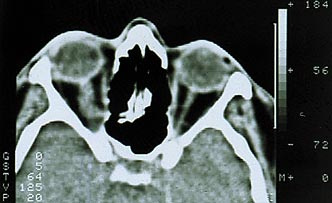
Рис. 2. Компьютерная томограмма той же больной. Видна тень увеличенного зрительного нерва.
Менингиома второго типа роста диагностирована у 59% наших больных. Характеризуется прорастанием твердой мозговой оболочки и инфильтрацией экстраокулярных мышц, мягких тканей орбиты [1,6]. Как правило, в начале своего роста опухоль имеет эксцентричное расположение, смещая ствол зрительного нерва (рис. 3). В подобных случаях чрезвычайно трудно дифференцировать эксцентрично растущую менингиому от параневрально расположенной опухоли другого генеза, особенно при отсутствии изменений зрительных функций. Большая часть больных рано предъявляют жалобы на боли в орбите и одноименной половине головы. На глазном дне диагностируют застойный диск зрительного нерва. При длительном анамнезе (до нескольких лет) у трети больных на фоне застойного диска возникают кровоизлияния, развиваются оптико–цилиарные шунты для компенсации вызванного опухолью резкого затруднения оттока венозной крови на уровне решетчатой пластинки [10,11,19]. Зрительные функции сохраняются на высоком уровне несколько лет. Экзофтальм выражен в большей степени и достигает 8–14 мм, может быть осевым или со смещением, сочетается с невоспалительным отеком периорбитальных тканей и красным хемозом (рис. 4). Ограничение подвижности глаза следует расценивать, как симптом прорастания опухолью одной или нескольких экстраокулярных мышц. Чем ближе к вершине орбиты начинается рост опухоли, тем раньше появляется ограничение функций экстраокулярных мышц. Характерным для менингиомы зрительного нерва является отсутствие гиперостоза костей, столь свойственное внутричерепным менингиомам.
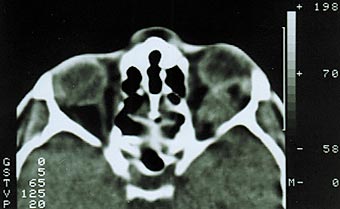
Рис. 3. Компьютерная томограмма больного с эксцентричным ростом менингиомы зрительного нерва.
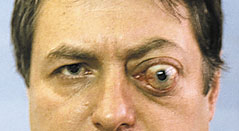
Рис. 4. Менингиома зрительного нерва, инфильтрирующая мягкие ткани орбиты.
Многолетние наблюдения за характером роста опухоли подтверждают ее доброкачественность. Локальная злокачественность определяется необратимой утратой зрительных функций и прорастанием опухоли в мягкие тканеи орбиты. Прорастание в канал зрительного нерва наблюдается у 5% больных, в основном при первом типе роста опухоли.
Реклама

Лечение менингиом зрительного нерва в свое время было достаточно драматичным, так как постановка диагноза опухоли зрительного нерва, независимо от состояния зрительных функций, однозначно диктовала необходимость неврэктомии. В 70–х годах Wright J. [21] с целью сохранения зрительных функций предложил паллиативную операцию – декомпрессию оболочек зрительного нерва. Действительно, снижение давления в межоболочечном пространстве зрительного нерва позволяет сохранить зрение или даже улучшить его. Но это временный эффект – фенестрирующие отверстия облегчают выход опухоли за пределы твердой мозговой оболочки. В последние годы обоснованность хирургического лечения при менингиомах зрительного нерва подвергается сомнению [17], так как при выходе опухоли за пределы твердой мозговой оболочки нельзя гарантировать радикальность хирургического лечения: у 50% больных наблюдается рецидив опухоли, и в конце концов все заканчивается наднадкостничной экзентерацией орбиты. Не случайно Erzurum S. с соавторами [5] рекомендуют для профилактики рецидивов не ограничиваться хирургическим лечением, а комбинировать резекцию пораженного зрительного нерва с послеоперационным наружным облучением.
Наш многолетний опыт позволил сформулировать алгоритм лечения менингиом зрительного нерва в зависимости от типа роста опухоли.
При первом типе хирургическое лечение показано в случае полной утраты зрительных функций. Место резекции нерва определяют до операции на основании информации, полученной при компьютерной томографии или МРТ-исследовании. Обнаружение на глазном дне кровоизлияний или оптико–цилиарных шунтов следует расценивать, как свидетельство распространения опухоли до заднего полюса глаза. В таких случаях пациент должен быть предупрежден о необходимости удаления пораженного зрительного нерва вместе с глазом. При распространении опухоли до наружного кольца канала зрительного нерва характер лечения должен определять нейрохирург.
При сохранении зрительных функций или при втором типе роста целесообразно рекомендовать наружное облучение орбиты. Суммарная доза облучения должна быть не менее 50 Гр. Однако пациентов необходимо проинформировать о том, что облучение направлено на некоторую стабилизацию роста опухоли, а не на ее полную регрессию, и в дальнейшем все же наступит стойкая утрата зрительных функций. Естественно, что больные с менингиомой зрительного нерва, независимо от характера лечения, подлежат обязательному офтальмологическому контролю с ежегодным КТ или МРТ-исследованием орбит и каналов зрительного нерва.
Литература:
1. Бровкина А.Ф. Болезни орбиты.// Москва, Медицина.–1993.–29–34).
2. Brandt D., Beisner D. Meningioma of the optic nerve. Diagnosis by orbitigraphy.// Arch. Ophthalmol.–1970.– V 84,– N 3, P. 477–480.
3. Cooling R., Wright J. Arachnoid hyperplasia in optic nerve glioma: confusion with orbital meningioma. //Br.J.Ophthalmol.–1979.– V 63.–N 6,– P. 596–599.
4. Cristallini E., Bolis G., Ottaviano P. Fine needle aspiration of orbital meningioma. // Acta cytol.–1990.– V 34.– N 2, P. 236–238.
5. Erzurum S.,Melen O., Lissner S. Orbital malignant nerve sheath tumors. Treatment with surgical resection and radiation therapy. // J.Clin. Neuroophthalmol.–1993.– N 1, P. 1–7.
6. Gordon E. Orbital extension of meningioma. // Can. J. Ophthalmol.– 1970.– N 5, P.381–385.
7. Hannesson O. Primary meningioma of the orbit invading the Choroid. Report of a case. // Acta ophthalmol.(Kbh).–1971.– V.49.– N 5,P. 622–632.
8. Hart N., Burde R., Klingele T. Bilateral optic nerve sheath meningiomas. // Arch.Ophthalmol.–1980.– V.98.– N 1, P. 149–151.
9. Henderson J., Farrow G. Orbital tumors (2nd ed.) New–York, Brian C.–1980.– P. 472–496.
10. Imes R., Schatz H., Hoyt W. Evolution optociliary veins in optic nerve sheath meningioma. // Arch.Ophthalmol.–1985.– V.103.– N 1, P. 50–60.
|