ФИЛИАЛ
Федерального государственного образовательного учреждения
высшего профессионального образования
«СЕВЕРО-ЗАПАДНАЯ АКАДЕМИЯ ГОСУДАРСТВЕННОЙ СЛУЖБЫ»
в г. Северодвинске (Архангельская область)
КУРСОВОЙ ПРОЕКТ
по дисциплине: «Финансы»
Тема: «Финансирование медицинских учреждений в условиях бюджетно-страховой модели функционирования здравоохранения»
Студент
Группа 4 ФКТ-1
Научный д. э. н., профессор
руководитель Ходачек В. М.
Оценка
Северодвинск
2008
ОГЛАВЛЕНИЕ
ВВЕДЕНИЕ………………………………………………………………………..3
ГЛАВА 1.Экономические проблемы реформирования отечественного здравоохранения………………………………………………………………….5
ГЛАВА 2. Модели хозяйственного механизма здравоохранения…………….7
ГЛАВА 3. Виды медицинского страхования, цели введения..………...……..10
ГЛАВА 4. Финансирование здравоохранения в условиях обязательного медицинского страхования……………………………………………………..13
ГЛАВА 5. Роль системы ОМС в формировании и реализации концепции развития здравоохранения и медицинской науки в Российской Федерации.19
ЗАКЛЮЧЕНИЕ………………………………………………………………….27
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ…………………………….29
ВВЕДЕНИЕ
Здравоохранение, являясь сложной социально-экономической системой и специфической отраслью народного хозяйства, призвано обеспечить реализацию важнейшего социального принципа - сохранение и улучшение здоровья граждан, оказания им высококвалифицированной, специализированной лечебно-профилактической помощи.
В комплексе проводимых в настоящее время социально-экономических реформ важнейшее место занимает развитие страховой медицины. Переход на страховую медицину в России является объективной необходимостью, которая обусловлена социальной незащищенностью пациентов и работников отрасли, а также ее недостаточной финансовой обеспеченностью и технической оснащенностью.
Для кардинального преодоления кризисных явлений в сфере охраны здоровья необходимо, в первую очередь, осуществить преобразование экономических отношений, а также перевести здравоохранение на путь страховой медицины.
Новая система здравоохранения базируется на страховой медицине, которая как отрасль включает в себя медицинское обслуживание населения, проведение научных исследований и разработок в области медицины, подготовку медицинских кадров, строительство объектов здравоохранения, материально - техническое обеспечение лечебно - профилактических учреждений.
Реклама

Объектом исследования в курсовом проекте являются медицинские учреждения здравоохранения.
Цель данного проекта – финансирование медицинских учреждений в условиях бюджетно-страховой модели функционирования здравоохранения.
В соответствии с целью были поставлены следующие задачи:
1. рассмотреть принципиальные модели финансирования здравоохранения;
2. сформулировать цели введения обязательного медицинского страхования на территории Российской Федерации;
3. изложить схемы финансирования здравоохранения в условиях обязательного медицинского страхования.
Базовой литературой являются нормативные акты, периодические издания, а также литература по финансированию в лечебных учреждениях.
ГЛАВА
I
.
Экономические проблемы реформирования отечественного здравоохранения
Анализируя мнение отечественных и западных экспертов в отношении основных ценностей здравоохранения, можно выделить пять базовых показателей, присущих всем типам систем здравоохранения:
· доступность медицинской помощи, т. е. возможность получения адекватной медицинской помощи каждым членом общества, независимо от его социального положения и финансовых возможностей;
· качество медицинской помощи (технологическое качество и социальное качество - степень охвата населения медицинской помощью);
· соблюдение прав пациента (информированное согласие на лечение, свобода выбора врача, отказ от лечения, добровольность лечения, конфиденциальность информации о его здоровье);
· ответственность медперсонала за свои профессиональные действия (врачебная ошибка, неправильное лечение, разглашение врачебной тайны и др.);
· ответственность пациента за состояние своего здоровья.
Именно эти пять базовых основополагающих ценностей или особенностей здравоохранения и должны являться объектом реформирования с использованием экономических методов со стороны правительственных структур. Реформирование не механического, а адекватного в отношении всех перечисленных ценностей. Не имеет никакого смысла рассуждать о достигнутой доступности медицинской помощи, не обеспечив при этом необходимого ее социального качества. Одно из пагубных заблуждений некоторых реформаторов, ошибочно считающих свободный рынок саморегулируемым и наиболее эффективным способом достижения вышеперечисленных целей, что категорически неприемлемо для системы отечественного здравоохранения.
Это связанно с тем, что рынок в здравоохранении не соответствует принятым определениям рынка и имеет целый ряд специфических особенностей 1
.
Реклама

Система предоставления населению необходимой медицинской помощи приобретает в современных условиях значение жизненно важной для сохранения общества и для обеспечения национальной безопасности. Между тем состояние системы здравоохранения характеризуется наличием фундаментальных проблем, требующих принятия принципиальных решений. Главными при этом являются проблемы организационно-экономические.
ГЛАВА 2. Модели хозяйственного механизма здравоохранения
Ухудшающееся состояние здоровья населения обусловлено не только комплексом социально-экономических факторов, но и рядом негативных тенденций в самой системе здравоохранения. Переход к рыночной экономике существенно меняет социально-экономическую среду, в России вновь актуальным стало понятие социального риска - риска материальной необеспеченности индивидуума из-за потери возможности участия в экономическом процессе. Все это ведет к актуализации задачи поиска компенсаторного механизма, который бы снизил негативные последствия ситуаций, связанных с возникновением этих рисков. В качестве такого социально-экономического механизма можно рассматривать социальное страхование, одной из форм которого является обязательное медицинское страхование граждан независимо от их социально-экономического положения, которое призвано обеспечить государственные гарантии всему населению России в предоставлении необходимой им бесплатной медицинской помощи, так как в конечном итоге, именно в этом и заинтересовано общество.
В 90-е годы государственное финансирование предоставляемой населению бесплатной медицинской помощи ежегодно уменьшалось. Согласно данным Минздрава РФ за последние 10 лет государственные ассигнования на здравоохранение из бюджетов всех уровней и средств обязательного медицинского страхования (ОМС) сократились в реальном выражении не менее чем на треть. Дефицит финансовых средств в отрасли в среднем по стране составляет более 30%, а доля средств, выделяемых на здравоохранение, в общем объеме валового регионального продукта не превышает 3%.
Медицинское страхование явилось радикальным переходом от бюджетного финансирования к выделению и изоляции средств, предназначенных для отрасли здравоохранения, не позволяя урезать их финансирование. Так, по закону 3,6% фонда оплаты труда делились между региональным фондом (3,4%) и федеральным фондом (0,2%). Федеральный фонд должен был уравнивать доступ к медицинской помощи в более бедных регионах и выделять средства в случае катастроф и эпидемий.
Таким образом, с введением в жизнь Закона "О медицинском страховании граждан в РФ " (1993 год) появился, помимо бюджета, новый, дополнительный источник финансирования здравоохранения.
В результате, современному социально-экономическому состоянию нашего общества стало соответствовать государственное страховое здравоохранение на основе принципа обязательности, что наиболее полно отражает традиции нашей страны. На сегодня в основном можно говорить о завершившемся становлении инфраструктуры обязательного медицинского страхования в России. В системе здравоохранения появились новые субъекты - прежде всего, страховые медицинские организации.
Центральной проблемой функционирования системы ОМС сегодня является то, что введение этой системы в 90-е годы оказалось незавершенным в силу несовершенства законодательно-нормативной базы финансового обеспечения страхования неработающих граждан. В результате произошло раздробление системы общественного финансирования здравоохранения на две подсистемы: бюджетную и страховую, имеющих общих получателей средств (ЛПУ). Сложившийся симбиоз двух источников финансирования медицинской помощи не ориентирует на решение назревших задач по реструктуризации сети ЛПУ и повышение эффективности использования имеющегося в отрасли ресурсного капитала. Большинство существующих региональных бюджетно-страховых моделей характеризуется тем, что система финансирования содержания ЛПУ из бюджета и система оплаты медицинской помощи из средств ОМС действует по разным правилам, которые плохо скоординированы друг с другом. Возмещение одной части расходных статей из одного источника, а другой части – из иного источника подталкивает медицинские организации на поддержание достигнутого уровня финансирования и его увеличение по всем видам расходных статей, что ориентирует ЛПУ на затратное хозяйствование.
Практика обязательного медицинского страхования в субъектах Российской Федерации показала полиморфизм моделей обязательного медицинского страхования, некоторые из которых прямо противоречат действующему законодательству 1
.
Таким образом, налицо одна из серьезнейших проблем становления системы обязательного медицинского страхования в России: необходимость создания механизма, обеспечивающего условия для проведения единой общегосударственной политики в области финансирования системы здравоохранения. В настоящее время в России действует один закон «О медицинском страховании граждан в Российской Федерации», а формы его реализации в субъектах Федерации значительно отличаются друг от друга.
ГЛАВА 3. Виды медицинского страхования, цели введения
Остановимся подробнее на медицинском страховании.
«Медицинское страхование является формой социальной защиты интересов населения в охране здоровья и представляет собой совокупность видов страхования, предусматривающих обязанности страховщика по осуществлению страховых выплат в размере частичной или полной компенсации дорогих расходов застрахованного за медицинские услуги, включенные в программу медицинского страхования»1
.
Цель медицинского страхования – гарантировать гражданам при возникновении страхового случая (заболевания) получение медицинской помощи за счет накопленных средств и финансировать профилактические мероприятия.
Оно «осуществляется в двух формах:
· обязательное является составной частью государственного социального страхования и обеспечивает всем гражданам РФ равные возможности в получении медицинской и лекарственной помощи, предоставленной за счет средств ОМС в объеме и на условиях, соответствующих программам ОМС;
· добровольное – расширяет перечень обязательных программ дополнительными медицинскими услугами, действуя на коммерческих началах»2
.
Метод медицинского страхования – это возмещение затрат по необходимым расходам путем привлечения дополнительных средств (помимо бюджетных ассигнований) в фонды ОМС (федеральный и территориальные) и фонды ДМС, страховых медицинских организаций (СМО) и страховщиков.
Субъектами медицинского страхования выступают гражданин, страхователь, СМО или страховщик, медицинское учреждение.
1) Страхователи ОМС:
• для работающего населения – предприятия, учреждения, организации, лица, занимающиеся ИТД, и лица свободных профессий;
• для неработающего населения – министерства финансов республик в составе РФ, органы государственного управления краев, областей, автономных округов (областей), местная администрация.
2) Страхователи ДМС:
• граждане, обладающие гражданской дееспособностью;
• предприятия, представляющие интересы граждан.
3) СМО – юридические лица, осуществляющие медицинское страхование и имеющие лицензию на право заниматься медицинским страхованием.
4) Медицинские учреждения – имеющие лицензию лечебно-профилактического учреждения, научно-исследовательские и медицинские институты, другие учреждения, оказывающие медицинскую помощь, а также частные практики.
«Обязательное страхование базируется на таких принципах, как законодательная основа регламентации страховых отношений, автоматичность, бессрочность, сплошной охват объектов страхования, нормирование страхового возмещения»1
.
«Добровольное страхование носит выборочный характер, так как не все субъекты желают в нем участвовать, а для некоторых лиц могут даже устанавливаться ограничения или запрет на участие»2
.
Таблица 3.1
Сравнительная характеристика обязательного и добровольного медицинского страхования
| Показатели |
ОМС |
ДМС |
| 1.Количество застрахованных |
Население. |
Частные лица |
| 2.Определение |
Один из видов социального страхования |
Страхование имущественных интересов, медицинских расходов. |
| 3.Вид деятельности |
Финансовая некоммерческая деятельность |
Финансовая коммерческая деятельность – получение прибыли. |
| 4.Страховщики |
Страховая медицинская организация, имеющая лицензию или ТФОМС и их филиалы |
Страховая медицинская организация, имеющая лицензию |
| 5.Страхователи |
Работодатели Администрации |
Юридические и физические лица |
| 6.Регулирование законами РФ |
«Основы здравоохранения», «О медицинском Страховании». |
«О страховании», «О медицинском страховании граждан». |
| 7.Источники средств |
Взносы работодателей и платежи из бюджета |
Личные доходы граждан, средства предприятий и организаций |
| 8.Программа |
Гарантирование объемов медицинских услуг определенного качества, утвержденных органами государственной власти |
Любой набор услуг, разработанный страховой компанией |
| 9.Правила страхования |
Устанавливается государством |
Разрабатывается страховщиком |
| 10.Страховые тарифы |
Утверждается законом; цены рассчитываются по единым методам и утверждаются тарифной комиссией. |
Определяется на акт расчетам; цены договорные. |
| 11. Доходы |
Могут использоваться только на основную деятельность. |
Используются для любой коммерческой и некоммерческой деятельности. |
| 12. Контроль оказанной медицинской помощи |
В соответствии с государственными нормативными документами. |
Предается независимой экспертизе или в судебном порядке. |
ГЛАВА 4. Финансирование
здравоохранения в условиях обязательного медицинского страхования
Трудно отдать предпочтение той или иной модели (смешанной или чистой) обязательного медицинского страхования, т.к. все субъекты Российской Федерации, находясь в различной экономической ситуации, выбирают ту модель реализации закона, которая, по их мнению, в большей степени соответствует их условиям. Ученые - экономисты и организаторы здравоохранения - наиболее эффективной признают смешанную модель обязательного медицинского страхования, при которой до лечебно-профилактических учреждений доходит почти 99% средств обязательного медицинского страхования, что значительно больше, чем при использовании других моделей.
Такое положение дел объяснятся, прежде всего, тем, что в смешанной модели обязательного медицинского страхования возможна потенциальная конкуренция между страховыми медицинскими организациями и филиалами территориальных фондов обязательного медицинского страхования. Однако Россия и по сей день остается единственной страной, где средства, направленные на финансирование здравоохранение, проходят сначала через фонды, а затем через страховые компании. В развитых странах административный аппарат имеет лишь одно из этих звеньев. У нас же в соответствии с Законом эти организации дублируют друг друга и во многом взаимозаменяемы.
Рассмотрев схематично изображенные направления основных финансовых потоков в системе здравоохранения Российской Федерации, отметим, что с введением обязательного медицинского страхования вся система здравоохранения в РФ стала представлять собой совокупность двух систем: государственной (муниципальной) системы здравоохранения и государственной системы обязательного медицинского страхования. «Источниками финансовых ресурсов системы здравоохранения в РФ являются:
• средства федерального бюджета, территориальных бюджетов субъектов Федерации, местных бюджетов;
• средства организаций, предприятий и других хозяйствующих субъектов, независимо от формы собственности;
• личные средства граждан;
• доходы от ценных бумаг;
• безвозмездные и благотворительные взносы и пожертвования;
• иные источники, не запрещенные законодательством РФ»1
.
При этом нужно отметить, что средства государственной и муниципальной систем здравоохранения практически полностью формируются за счет средств бюджетов различных уровней. За счет этих средств реализуется государственная политика в области охраны здоровья, которая включает в себя:
• разработку и реализацию целевых программ;
• обеспечение профессиональной подготовки кадров;
• финансирование научных исследований;
• развитие материально-технической базы учреждений здравоохранения;
• оплату особо дорогостоящих видов лечения;
• финансирование медицинских учреждений, оказывающих помощь при социально значимых заболеваниях;
• оказание медицинской помощи при массовых заболеваниях, в зонах стихийных бедствий и катастроф.
«Финансовая основа государственной системы обязательного медицинского страхования – отчисления страхователей на обязательное медицинское страхование и бюджетные платежи за обязательное медицинское страхование неработающего населения. Финансовые средства аккумулируются в фондах обязательного медицинского страхования: Федеральном и территориальных, являющихся самостоятельными некоммерческими финансово-кредитными учреждениями и созданных для обеспечения стабильности государственной системы обязательного медицинского страхования. Финансовые средства фондов не входят в состав бюджетов, других фондов и не подлежат изъятию»1
.
Следующий элемент системы обязательного медицинского страхования – страховая медицинская организация, выполняющая следующие основные функции:
• организация и финансирование обязательного медицинского страхования путем оплаты медицинской помощи, предоставляемой в соответствии с территориальной программой и договорами обязательного медицинского страхования;
• осуществление контроля за объемом, сроками и качеством оказываемых медицинских услуг.
Средства, поступившие от территориального фонда обязательного медицинского страхования в соответствии с заключенным страховой медицинской организацией договором, носят целевой характер и используются на оплату медицинских услуг, формирование резерва по оплате медицинских ус-луг и финансированию предупредительных мероприятий, оплату расходов по ведению дела, в том числе на оплату труда работников медицинских страховых организаций по нормативам, установленным территориальным фондом.
Основной элемент системы здравоохранения – медицинские учреждения, являющиеся конечным получателем средств и оказывающие непосредственно медицинские услуги населению. Медицинскую помощь в системе обязательного медицинского страхования оказывают учреждения с любой формой собственности, имеющие соответствующие лицензии. Порядок оказания медицинской помощи населению, финансируемой за счет средств обязательного медицинского страхования, определяется совместно территориальными органами управления здравоохранения и фондами обязательного медицинского страхования.
Порядок оплаты медицинских услуг, предусмотренных территориальной программой и оказанных застрахованным гражданам в пределах территории субъекта РФ, где они проживают, определяется территориальными правилами обязательного медицинского страхования и положением о порядке оплаты медицинских услуг.
Финансирование медицинских учреждений осуществляется в соответствии с выбранным способом оплаты медицинской помощи по согласованным тарифам. Тарифы на медицинские и иные услуги в системе обязательного страхования устанавливаются на основе единых методических подходов, определенных положением о порядке оплаты медицинских услуг. Порядок согласования и индексации тарифов на медицинские услуги устанавливается территориальными правилами обязательного медицинского страхования.
Медицинские учреждения ведут учет услуг, оказанных застрахованным, и предоставляют страховым медицинским организациям и фонду сведения по установленным формам отчетности. Расчеты с медицинскими учреждениями производятся путем оплаты их счетов.
Несмотря на введение системы ОМС, размеры государственного финансирования здравоохранения, включающие бюджетные ассигнования и взносы в систему ОМС, надо признать недостаточными для выполнения существующих государственных обязательств перед населением. Как следствие при сокращении государственного финансирования происходит сокращение масштабов профилактики заболеваний и нарастание платности медицинской помощи. Данные обследований расходов населения показывают, что объем личных расходов населения на медицинские услуги и лекарства сопоставим с размерами государственного финансирования этой сферы. Это существенно снижает доступность медицинской помощи, причем в наиболее сложном положении оказываются наименее обеспеченные группы населения. Растущее число больных вынуждено отказываться от лечения и приобретения нужных лекарств.
Дисбаланс между государственными обязательствами и реальными финансовыми возможностями оказывает разрушительное влияние на всю систему здравоохранения. Происходит сокращение масштабов профилактики заболеваний и нарастание платности медицинской помощи. Расходы на медицинские нужды перекладываются на население. Легальная и теневая оплата медицинских услуг и приобретение лекарственных средств населением составляют сегодня по различным оценкам от 25 до 45% совокупных расходов государства и населения на здравоохранение. В сложившейся ситуации, когда за получение формально бесплатной медицинской помощи приходится платить, в худшем положении оказываются менее обеспеченные слои населения и семьи, живущие вне крупных городов. Они вынуждены тратить на медицинскую помощь большую часть своих доходов и чаще отказываться от лечения и приобретения нужных лекарств. Все это ведет к углублению социальной напряженности. Для достижения реальной сбалансированности государственных гарантий медицинского обслуживания населения с их финансовым обеспечением сегодня, видимо, не обойтись без внесения определенных корректив в конституционную норму о бесплатном медицинском обслуживании для всех граждан. Эта норма, определенная в 41 статье Конституции - обеспечение всем гражданам равного доступа и бесплатной медицинской помощи. Необходимо эту статью пересмотреть и легализовать то, что существует в реальности.
Возможность введения системы финансового соучастия (софинансирование) в российской государственной медицине - вопрос в своей основе политический - представляет собой, возможно, наиболее радикальное изменение концепции реформирования отечественного здравоохранения. Тем более что в существующих проектах софинансирования соплатежи населения должны составлять существенную часть доходов системы здравоохранения и играть решающую роль в нормализации функционирования отрасли.
ГЛАВА 5. Роль системы ОМС в формировании и реализации концепции развития здравоохранения и медицинской науки в Российской Федерации
Система обязательного медицинского страхования существует в России уже девять лет. Введение в действие Закона «О медицинском страховании граждан Российской Федерации» было единственно правильным политическим и экономическим решением, позволившим сохранить здравоохранение как отрасль и создать все предпосылки для формирования принципиально нового, цивилизованного института, в котором осуществляются новые подходы к финансированию медицинской помощи и развитию социально-экономических отношений в здравоохранении 1
.
Надо признать, что создание и развитие системы ОМС явилось одним из ключевых стимулов подготовки и утверждения Концепции развития здравоохранения и медицинской науки в Российской Федерации (далее – Концепция). Во многом, введение системы обязательного медицинского страхования повлекло изменение концептуальных подходов к формированию государственной политики в области здравоохранения, которая стала адекватной по отношению к реальной экономической ситуации в стране.
С введением системы ОМС впервые возникла необходимость постановки таких вопросов как стандартизация, сертификация, лицензирование ЛПУ, эффективность использования материально-технической базы и финансовых ресурсов отрасли, которые в Концепции поставлены как основные.
В настоящее время средства ОМС являются единственно стабильным целевым источником финансирования системы здравоохранения, хотя и не-достаточным. С учетом оперативных данных ФОМС на 01.01.2002 г. всего с 1993 года, в отрасль дополнительно к бюджетным средствам поступило около 300 млрд. рублей страховых взносов ОМС. В результате, в кризисные 90-е годы, удалось избежать обвального снижения финансирования здравоохранения, как это случилось в других отраслях социальной сферы.
К настоящему времени число застрахованных по договорам обязательного медицинского страхования составляет 137,3 млн. человек, из них 134 млн. человек выданы полисы обязательного медицинского страхования, что составляет 94% всех россиян.
Введена и реально действует вневедомственная экспертиза качества медицинской помощи, то есть впервые сформирована система защиты прав пациента через независимые институты 1
.
Введение обязательного медицинского страхования явилось формой социальной защиты и для медицинских работников. Практически более 50% средств ОМС, поступающих в ЛПУ на финансирование объемов оказанной медицинской помощи по территориальным программам ОМС, расходуется на зарплату медицинским работникам. В 1999-2000 годах в связи с финансовым кризисом 1998 года средства ОМС во многих субъектах Российской Федерации являлись единственным источником «живых» денег, а в некоторых территориях практически единственным источником финансирования. Финансовые средства ОМС позволили снизить напряженность с оплатой труда медицинских работников и способствовали сохранению рабочих мест. В системе ОМС созданы предпосылки для введения дифференцированной оплаты труда медицинских работников, совершенствования ее форм и методов в зависимости от объема и качества оказанной медицинской помощи.
Следует отметить, что в последние 2 года в России созданы условия для заметного оживления экономики, преодолены наиболее острые последствия финансового и экономического кризисов 1998 года. С полным правом это можно отнести и к системе ОМС.
Так, из 300 млрд. рублей, поступивших в систему ОМС за девятилетний период ее функционирования ровно половину, 150 млрд. рублей, составляют поступления 2003-2004 годов.
Особенностью 2003 года явилось функционирование системы ОМС в условиях нового налогового законодательства и введения единого социального налога.
Учитывая, что главной причиной недостатка финансовых средств ОМС является низкий уровень сбора страховых взносов на обязательное медицинское страхование неработающего населения органами исполнительной власти субъектов РФ и муниципальных образований, Правительство РФ пошло по пути кардинального решения этой проблемы. В августе 2003 года было издано правительственное постановление № 624 «О проведении реструктуризации задолженности плательщиков страховых взносов на обязательное медицинское страхование неработающего населения, имеющейся по состоянию на 1 января 2003 года». В рамках этого постановления и соответствующего приказа Федерального фонда ОМС № 52 от 21.09.2003 г. территориальные фонды ОМС начали реальную работу по привлечению этих недополученных средств в систему ОМС с 1993 года.
Что касается особенностей 2004 года, то они состоят, прежде всего, в том, что общество готовилось к введению единой системы медико-социального страхования в соответствии с перспективами, определенными еще в 1997 году Концепцией развития здравоохранения и медицинской науки, и одобренной Правительством Программой социально-экономического развития страны на период до 2010 года. В связи с этим следует определить основные вопросы, которые следует поставить и на которые следует дать ответы:
1. С чем мы подошли к этому этапу? Что удалось сделать в системе ОМС?
2. Какие ошибки, проблемы должны быть учтены на основе опыта развития системы ОМС?
Учитывая, что любые социальные преобразования тесно связаны с социально-политической и социально-экономической ситуациями в стране, при формировании законодательно-нормативной базы перехода к медико-социальному страхованию следует учитывать, что система ОМС будет создаваться в других социально-экономических условиях:
· в настоящее время отмечается экономический подъем, решается проблема неплатежей, сделано серьезное продвижение в ликвидации взаимозачетов неденежными формами и др.;
· дальнейшее развитие и стабилизацию получает такой экономический механизм, как страховой рынок в целом;
· за прошедшее время система ОМС стала реально действующим институтом во всех субъектах Российской Федерации и доказала свою эффективность как финансово-экономический механизм реформирования здравоохранения. Таким образом, если система ОМС создавалась «с белого листа», то система медико-социального страхования будет формироваться на основе опыта создания и развития новых институциональных систем и при наличии подготовленных кадров;
· произошла переориентация мышления руководителей органов здравоохранения и медицинской общественности в осознании преимуществ страховой формы мобилизации средств на оплату медицинской помощи и перехода к подушевому принципу финансирования здравоохранения на всех стадиях формирования финансовых ресурсов здравоохранения. Эти позиции нашли свое отражение и в стратегии реформирования здравоохранения на период до 2010 года.
Это все положительные моменты, но есть и отрицательные. К ним, в первую очередь, относятся исчерпание психологических ресурсов ожидания улучшения социально-экономической ситуации. Поэтому мы не имеем права на выбор ошибочного пути в процессе перехода от обязательного медицинского страхования к обязательному медико-социальному страхованию. Все шаги должны быть выверены и заранее просчитаны: финансово – экономии-чески, организационно и психологически.
Следует также констатировать, что никакая страховая система, даже самая идеальная, не способна решить «внесистемные» проблемы. Для системы ОМС такими являлись (в том числе):
· проблемы децентрализации в управлении экономики регионов и дифференциация политики в области ОМС;
· высокий уровень дотационной экономики многих регионов;
· отсутствие единой политики в использовании федеральных трансфертов на развитие здравоохранения;
· как системе ОМС, так и системе здравоохранения не удалось обеспечить равенство граждан Российской Федерации в обеспечении необходимых объемов доступной и высококачественной медицинской помощи (социально-экономические условия регионов здесь являются определяющими);
· резкая разница показателей обеспеченности населения средствами ОМС ведет к нарушению одного из основных принципов правового положения граждан в системе ОМС - принципа равенства гарантий в получении бесплатной медицинской помощи 1
.
Создание новой системы должно быть органично «встроено» в стратегию развития России на период до 2010 года, а именно:
· обеспечение приемлемых жизненных стандартов для всех категорий населения;
· стабилизация развития социальной сферы;
· содействие проведению политики социально-экономического развития регионов;
· обеспечение единства государственной финансовой политики;
· безусловное соблюдение федерального законодательства;
• реформирование механизмов финансовой помощи субъектам Российской Федерации;
· усиление роли государственных органов в регулировании инвестиционных программ и финансовых потоков в соответствии с действующим законодательством.
В программе правительства четко указано: основные усилия предстоит направить на решение наиболее острых социальных проблем, в том числе:
· совершенствование моделей функционирования и развития социально-культурной сферы на основе многоканального финансирования;
· повышения финансовой устойчивости государственных внебюджетных фондов;
· реализация мер по нормализации положения с лекарственным обеспечением граждан;
· уточнение базовой программы обязательного медицинского страхования и объемов гарантированной медицинской помощи.
Развитие должно прогнозироваться и планироваться на основе анализа тенденций развития и новых возможностей, определенных предыдущим развитием системы ОМС, с учетом факторов и ограничений хозяйственного раз-вития, прогнозируемых на предстоящий период, и носить характер долго-срочного развития с поэтапным достижением целей.
Процедура рассмотрения финансирования медицинских учреждений в условиях бюджетно-страховой модели функционирования здравоохранения на примере Центральной медико-санитарной части №58 выглядит следующим образом. По закону Российской Федерации «О медицинском страховании граждан в Российской Федерации» № 1499-1 от 28.06.1991 года финансирование обязательного медицинского страхования должно быть дополнительно к Программе государственных гарантий, то есть охватывать только пять статей затрат (оплата труда, начисления на оплату труда, медикаменты, питание больных и мягкий инвентарь), а фактически оно замещает данную программу и по финансированию, и по направлениям оказания медицинской помощи (таблица 5.1, приложение 1, приложение 2, рис.5.1). Поэтому затраты по обязательному медицинскому страхованию должны обеспечить доступную бесплатную медицинскую помощь. Все вышеизложенное наглядно демонстрируют следующие таблицы.
Таблица 5.1
Сводная таблица показателя стоимости 1 койко-дня
| Наименование отделения |
Стоимость 1 койко-дня по ПГГ |
Стоимость 1 койко-дня по программе ОМС |
| тыс.руб. |
тыс.руб. |
| Хирургическое отделение № 1 |
1003,9 |
597,9 |
| Хирургическое отделение № 2 |
1120,1 |
714,1 |
| Урологическое отделение |
1047,5 |
641,5 |
| Травматологическое отделение |
1066,9 |
660,9 |
| Гинекологическое отделение |
1056,2 |
650,2 |
| Отоларингологическое отделение |
1157,93 |
751,9 |
| Кардиологическое отделение |
970,76 |
564,8 |
| Терапевтическое отделение |
981,40 |
575,4 |
| Гастроэнтерологическое отделение |
946,06 |
540,1 |
| Неврологическое отделение |
1062,57 |
656,6 |
| Итого |
1041,33 |
624,5 |
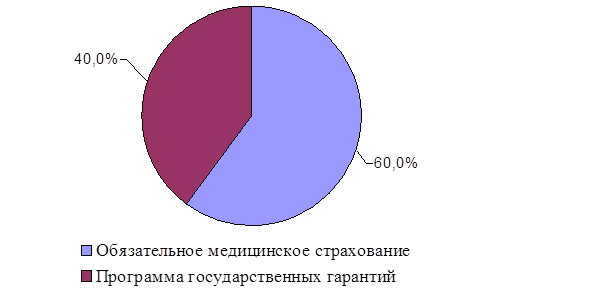
Рис. 5.1. Доля тарифа по ОМС в общей стоимости Программы государственных гарантий
Таким образом, тариф по ОМС составляет 624,5 рублей, тогда как тариф по Программе государственных гарантий всего 1041,33 рублей. Это еще раз свидетельствует о том, что финансирование по ОМС выходит за рамки дополнительного финансирования, как подразумевалось ранее.
ЗАКЛЮЧЕНИЕ
Данный курсовой проект посвящен оценке финансирования медицинских учреждений в условиях бюджетно-страховой модели функционирования здравоохранения. На основании вышеизложенного можно сделать следующие выводы:
1) рассмотрены три модели финансирования здравоохранения:
- преимущественно государственное бесплатное медицинское обслуживание;
- финансирование основного объема медицинской помощи частными страховыми компаниями;
- финансирование здравоохранения имеет смешанный бюджетно-страховой характер, при котором за счет государства оплачиваются целевые программы, капитальные вложения и некоторые другие расходы, а финансирование основной медицинской помощи осуществляется через систему медицинского страхования;
2) сформулирована цель введения обязательного медицинского страхования на территории Российской Федерации:
- обеспечение всем гражданам Российской Федерации равных возможностей в получении медицинской и лекарственной помощи, предоставляемой за счет средств обязательного медицинского страхования в объеме соответствующих программ;
3) изложена схема финансирования здравоохранения в условиях обязательного медицинского страхования, а, именно, медицинские учреждения в условиях рыночной экономики финансируются из нескольких источников:
- бюджетные ассигнования на неработающее население,
- финансирование целевых государственных программ,
- средства обязательного медицинского страхования (платежей, хозяйствующих субъектов),
- платные услуги по договорам добровольного медицинского страхования (ДМС),
- другие средства.
Введение обязательного медицинского страхования стало одним из важнейших аспектов реформы здравоохранения, проводимой в России, оно направлено на решение вопросов оказания медицинской помощи населению в современных условиях. ОМС призвано привлечь в здравоохранение дополнительные финансовые средства, повысить устойчивость системы здравоохранения и обеспечить всем гражданам РФ равные возможности в получении лечебно-профилактической помощи, предоставляемой за счет страховых взносов и платежей в объеме и на условиях соответствующих программ ОМС.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
1. Конституция Российской Федерации. Принята всенародным голосованием 12.12.1993. - Материалы информационно-правовой системы «Консультант+».
2. Об организации страхового дела в Российской Федерации. Федеральный закон от 27.11.1992 № 4015-1-ФЗ (ред. от 21.07.2005). – Материалы информационно-правовой системы «Консультант+».
3. О медицинском страховании граждан в Российской Федерации. Федеральный закон от 28.06.1991 № 1499-1-ФЗ (ред. от 23.12.2003). – Материалы информационно-правовой системы «Консультант+».
4. Финансы: Учебник / Под ред. Л. А. Дробозиной. – М.: ЮНИТИ, 2001. – 527с.
5. Бабич А.М., Павлова Л.Н. Государственные и муниципальные финансы: Учебник. – М.: Финансы, ЮНИТИ, 2001. – 687с.
6. Бюджетная система России: Учебник / Под ред. Г.Б. Поляка. – М.: ЮНИТИ-ДАНА, 2002. – 540с.
7. Бюджетная система Российской Федерации: Учебник / Под ред. М.В. Романовского, О.В. Врублевской. – М.: Юрайт, 2000. – 615с.
8. Кичанов Н.Б. Реформирование здравоохранения. – М.: ГРАНТЪ, 2000. - 350с.
9. Кравченко Н.А., Поляков И.В. Научное обоснование методологии прогнозирования ресурсного обеспечения здравоохранения России. – М.: Федеральный фонд ОМС, 2002. - с. 110-115.
10. Линькова И.В., Габуева Л.А. Добровольные виды страхования в дравоохранении: организация, право, экономика. – М.: МЦФЭР, 2001. - 450с.
11. Таранова А.М. Актуальные вопросы организации обязательного медицинского страхования. – М.: Федеральный фонд ОМС, 2000. – 250с.
12. Чернышова А.А. Обязательное медицинское страхование. – М.: Федеральный фонд ОМС, 2001. – 360с.
13. Четыркин Е. Медицинское страхование на Западе и в России // Мировая экономика и международные отношения. 2000. № 12. С. 93-98.
14. Финансы. Денежное обращение. Кредит: Учебник / Под ред. Г.Б. Поляка. – М.: ЮНИТИ-ДАНА, 2003. – 512с.
|