Зміст
Вступ
1. Загальна характеристика протікання виразкової хвороби шлунку та дванадцятипалої кишки
2. Фізична реабілітація при захворюванні
3. Програма фізичної реабілітації при захворюванні
Висновки
Практичні рекомендації
Література
Додаток
Актуальність. Лікувальну фізичну культуру при захворюваннях органів травлення застосовують на всіх етапах реабілітації хворих. Лікувальна дія фізичних вправ виявляється у вигляді чотирьох основних механізмів, серед яких на перший план виступає механізм нормалізації функцій та трофічної дії.
Органи травлення знаходяться у складних взаємозв'язках з вищими відділами ЦНС, підкорковими центрами, зоровим, нюховим, смаковим аналізаторами. Тому будь-яке порушення в діяльності кори і підкорки призводить до змін у секреторній, моторній і всмоктуючій функціях травної системи. І навпаки, від хворого шлунка, кишок та інших органів поступають викривлені імпульси в ЦНС, що негативно відбивається на її функціональному стані, взаємовідношеннях між корою і підкоркою, процесах керування травленням, психічному статусі хворих, утворюючи, таким чином, замкнуте коло.
Виразкова хвороба шлунка (ВХШ) та дванадцятипалої кишки (ДПК) одне із найбільш розповсюджених захворювань шлунково-кишкового тракту, на яке хворіють переважно особи молодого та працездатного віку (Ю.А. Филиппов, 2000; Н.В. Харченко, 2003; О.Я. Бабак, 2003; В.Г. Передерій, 2003). Провідна роль в етіології і патогенезі виразкової хвороби (ВХ) надається Helicobacter pilori (H. pylori) (M.I. Blaser et al, 1998; M. Eltumi, 1999; T.Brzozowski, 1999). В Україні кількість населення, інфікованого H. pylori віком старше 20 років, складає до 81 % (Н.И. Швец, 1998).
За останні роки розробляються і впроваджуються нові методи лікування, медичної реабілітації і профілактики ВХ із врахуванням механізмів шлункової секреції і причетності H. pylori в патогенезі та рецидивуванні захворювання (Л.И. Аруин, 2000; Б.З. Чижин, 2001; О.Я. Бабак, 2003; В.І. Передерій, 2003; В.Г. Ивашкин, 2003; N.Chiba, 2000; A.T. Lassen, 2001).
Об’єкт дослідження – виразкова хвороба шлунку та дванадцятипалої кишки.
Предмет дослідження – вплив засобів фізичної реабілітації на перебіг захворювання у пацієнтів
Мета дослідження – проаналізувати особливості застосування фізичної реабілітації при виразковій хворобі шлунку та дванадцятипалої кишки.
Завдання:
1) проаналізувати анатомо-паталогічні зміни при протіканні захворювання;
2) охарактеризувати основні методи фізичної реабілітації при виразковій хворобі;
3) розглянути можливості застосування масажу та ЛГ.
Виразкова хвороба — хронічне з циклічним перебігом захворювання, основними клінічними і морфологічними проявами якого є рецидивуюча виразка шлунка або дванадцятипалої кишки. В залежності від локалізації виразки і особливостей патогенезу хвороби розрізняють виразкову хворобу з локалізацією виразки в пілородуоденальній зоні або тілі шлунка, хоча існують і сполучені форми [22].
Реклама

Крім виразки, як прояв виразкової хвороби шлунка і дванадцятипалої кишки, існують так звані симптоматичні виразки, тобто виразкування шлунка і дванадцятипалої кишки, що може зустрічатися при різних захворюваннях. Такі виразки спостерігаються при ендокринних захворюваннях (ендокринні виразки при паратиреозі, тиреотоксикозі, синдромі Елісона — Золінгера), при гострих та хронічних порушеннях кровообігу (дисциркуляторно гіпоксичні виразки), при екзо- і ендогенних інтоксикаціях (токсичні виразки), алергії (алергічні виразки), специфічному запаленні (туберкульозні, сифілітичні виразки), після оперативного втручання на шлунку і кишках (післяопераційні пептичні виразки), як наслідок медикаментозного лікування (медикаментозні виразки, наприклад, при лікуванні кортикостероїдами, ацетилсаліциловою кислотою та ін.)
Виразкова хвороба — досить розповсюджене захворювання, яке частіше виникає у міського населення, переважно у чоловіків.
В пілородуоденальній зоні виразка зустрічається частіше, ніж в тілі шлунка. Виразкова хвороба — захворювання, в розвитку якого важливу роль відіграють стресові ситуації, чим і пояснюється зростання захворюваності виразковою хворобою в XX столітті в усіх країнах світу.
Етіологія
. В розвитку виразкової хвороби важливе значення мають стресові ситуації, психоемоційна перенапруга, які призводять до дезінтеграції тих функцій головного мозку, які регулюють секрецію і моторику гастродуоденальної системи (кортико-вісцеральні порушення). Ті ж самі процеси дезінтеграції можуть виникати в корі головного мозку при надходженні патологічних імпульсів з органів, в яких з'являються патологічні зміни (вісцеро-кортикальні порушення). Неврогенна теорія виразкової хвороби може вважатися достатньо обґрунтованою, але вона дозволяє з'ясувати виникнення хвороби далеко не в усіх випадках. В виникненні виразкової хвороби велике значення мають аліментарні фактори (порушення режиму харчування), шкідливі звички (куріння, зловживання алкоголем), вплив деяких лікарських препаратів (ацетилсаліцилова кислота, індометацин, кортикостероїди та ін.). Безумовне значення мають спадково-конституційні (генетичні) фактори, серед яких 0 (І) група крові, позитивний резус-фактор, «статус несекреторів» (відсутність антигенів гістосумісництва, що відповідні за вироблення глікопротеїнів шлункового слизу) та ін. В останній час виникнення виразкової хвороби стали пов'язувати з інфекційним агентом — Campylobacter piloridis, який виявляють при дуоденальній виразці в 90 %, а виразці шлунка — в 70—80 % випадків.
Реклама

Патогенез
досить складний і тісно пов'язаний з етіологічними факторами, але лишається ще недостатньо вивченим. Серед патогенетичних факторів виразкової хвороби розрізняють загальні та місцеві. До загальних факторів відносяться порушення нервової і гуморальної регуляції діяльності шлунка і дванадцятипалої кишки, а до місцевих — порушення кислотно-пептичного фактора, слизового бар'єру, моторики та морфологічних змін слизової оболонки шлунка і дванадцятипалої кишки [23].
В патогенезі хвороби велике значення мають неврогенні фактори — під впливом зовнішніх (стрес) і внутрішніх (вісцеральна патологія) причин відбувається зміна координуючої функції кори головного мозку по відношенню до підкоркових утворень (проміжковий мозок, гіпоталамус). Це призводить в одних випадках (виразка пілородуоденальної зони) до збудження гіпоталамо-гіпофізарної області, центрів блукаючого нерва, підвищення тонусу самого нерва, підвищення активності кислотно-пептичного фактора і посилення моторики шлунка. В інших випадках (виразка тіла шлунка), навпаки, виникає пригнічення корою функції гіпоталамо-гіпофізарної області, зниження тонусу блукаючого нерва і пригнічення моторики; при цьому активність кислотно-пептичного фактора нормальна або знижена.
Серед гормональних факторів в патогенезі виразкової хвороби набувають значення розлади в гіпоталамо-ґіпофізарно-наднирковій системі у вигляді підвищення, а потім виснаження вироблення АКТГ і глюкокортикоїдів, які посилюють активність блукаючого нерва і кислотно-пептичного фактора.
Наведені порушення гормональної регуляції чітко виражені лише при виразковій хворобі пілородуоденальної зони. При виразковій хворобі тіла шлунка вироблення АКТГ і глюкокортикоїдів знижене і тому зростає роль місцевих факторів.
Місцеві фактори в значній мірі реалізують перетворення гострої виразки в хронічну і означають загострення, рецидиви хвороби. При виразці пілородуоденальної зони великого значення набуває підвищення активності кислотно-пептичного фактору, що пов'язано зі збільшенням кількості гастринпродукуючих клітин, підвищеною секрецією гастрину і гістаміну. В таких випадках фактори агресії (кислотно-пептична активність) переважають над факторами захисту слизової оболонки (слизовий бар'єр), що означає розвиток або загострення пептичної виразки. При виразці тіла шлунка у випадках нормальної або зниженої активності кислотно-пептичного фактору і пригніченої моторики слизовий бар'єр страждає внаслідок дифузії в стінку шлунка іонів водню (теорія зворотної дифузії іонів водню), що сприяє викиданню гістаміну лаброцитами, дисциркуляторному порушенню (шунтуванню крові) і порушенню трофіки тканини. Морфологічні зміни слизової оболонки шлунка і дванадцятипалої кишки являють собою відповідно картину хронічного гастриту або хронічного дуоденіту. Можливо в пошкодженні слизової оболонки приймає участь і Campylobacter pyloridis.
Таким чином, значення різних факторів в патогенезі виразкової хвороби при різній локалізації виразки (пілородуоденальної зони, тіла шлунка) різне (табл. 1). При виразковій хворобі пілородуоденальної зони значна роль належить вагусно-гастринним впливам і підвищенню активності кислотно-пептичного фактора. При виразковій хворобі тіла шлунка, коли вагусно-гастринні впливи, як і активація кислотно-пептичного фактору менш виражені, більшого значення набувають розлади кровообігу і трофічні порушення в стінці шлунка, що створює умови для виникнення пептичної виразки.
Таблиця 1 Патогенетичні особливості виразкової хвороби в залежності від локалізації виразки
| Механізми |
Виразкова хвороба |
| пілородуоденальна виразка |
тіло шлунка |
| Загальні: |
| нервовий |
Збудження підкоркових центрів і гіпоталамо-гіпофізарної зони.
Підвищення тонуса блукаючого нерва
|
Коркове пригнічення гіпоталамо-гіпофізарної області
Зниження тонуса блукаючого нерва
|
| гормональний (гіпоталамо-гіпофізарно-наднирковозалозиста система) |
Підвищення і послідовне виснаження вироблення АКТГ і глюкокортикоїдів |
Зниження вироблення АКТГ і глюкокортикоїдів |
| Місцеві: |
| Campylobacter piloridis ендокринні клітини шлунка |
Виявляється в 90% випадків
Збільшення кількості гастринпродукуючих клітин, підвищення секреції гастрина і пстамша
|
Виявляється в 70—80% випадків.
Нормальна або зменшена кількість гастринпродукуючих клітин, незмінна або знижена секреції гастрична і гістаміна
|
| залозистий апарат шлунка |
Гіперплазія |
Нормальний або атрофічний |
| активність кислотно- пептичного фактора |
Підвищення |
Нормальна або знижена |
| моторика |
Нормальна або посилена |
Пригнічена: застій —»дифузія Н+
—» викидання гістаміна —»дисциркуляторні зміни —> трофічні порушення |
| Фонові захворювання |
Дуоденіт |
Хронічний гастрит |
Патологічна анатомія.
Морфологічним субстратом виразкової хвороби являється хронічна рецидивуюча виразка. При своєму формуванні вона проходить стадії ерозії і гострої виразки, що дозволяє стверджувати, що ерозія, гостра і хронічна виразки є стадіями морфогенезу виразкової хвороби; вказані стадії особливо яскраво простежуються при виразковій хворобі шлунка [24].
Ерозіями називають поверхневі дефекти слизової оболонки, які не проникають за м'язову пластинку слизової оболонки; в своїй більшості ерозії гострі, рідше — хронічні, Гострі ерозії є результатом некрозу ділянки слизової оболонки з крововиливами і відторгненням омертвілої тканини; в дні ерозії знаходять солянокислий гематин, а по краях — лейкоцитарний інфільтрат.
В шлунку нерідко виникають множинні ерозії, які здебільше загоюються шляхом епітелізації; але іноді некроз захоплює не тільки слизову оболонку, а й більш глибокі прошарки стінки шлунка, що призводить до розвитку гострих пептичних виразок. Вони мають неправильну округлу чи овальну форму. В міру очищення від некротичних мас з'являється дно виразки, яке являє собою м'язову оболонку стінки, а іноді виразка проникає до серозної оболонки. Часто дно пофарбоване в брудно-сірий або чорно-бурий колір завдяки домішці гематину гідрохлориду. Глибокі дефекти стінки шлунка нерідко набувають лійкоподібної форми, причому основа лійки обернена до слизової оболонки, а верхівка — до серозного покрову.
Гострі виразки частіше з'являються на малій кривині, в антральному і пілоричному відділах, що пояснюється структурно-функційними особливостями цих відділів. Відомо, що мала кривина являє собою «харчову стежку» і тому легко травмується; залози її слизової оболонки виділяють більш активний шлунковий сік; стінка багата рецепторами і найбільш реактивна, але складки ригідні і при скороченні м'язової оболонки не в змозі закривати дефект. З цими особливостями зв'язані також погане загоювання гострої виразки вказаної локалізації та перехід її в хронічну. Тому хронічна виразка шлунка частіше локалізується там же, де й гостра, тобто на малій кривині, в антральному і пілоричному відділах; кардіальні і субкардіальні виразки зустрічаються рідко [22].
Хронічна виразка шлунка одинична, рідко виникають множинні виразки; вона має овальну або круглу форму (ulcus rotundum), розміри її від декількох міліметрів до 5—6 см, проникає на різну глибину стінки, іноді до серозної оболонки. Дно виразки гладке або бугрувате, краї валикоподібні, щільні, обмозолілі (кальозна виразка, від лат. callus — мозоля). Край виразки, обернений до стравоходу, підритий, і слизова оболонка звисає над дефектом. Край, обернений до привратника, пологий, іноді має вигляд тераси, ступені якої утворені оболонками стінки — слизовою, підслизовою і м'язовою. Такий вигляд країв пояснюється зміщенням шарів (оболонок) при перистальтиці шлунка. На поперечному розтині хронічна виразка має форму надсіченої піраміди, вузький кінець якої обернений до стравоходу. Серозна оболонка в області виразки потовщена, часто спаяна з прилеглими органами — печінки, підшлункової залози, поперечно-ободової кишки.
При мікроскопічному дослідженні хронічної виразки в різні періоди перебігу знаходять і різні морфологічні зміни. В період ремісії в краях виразки переважає рубцева тканина; слизова оболонка потовщена, гіперплазована. В дні знаходиться зруйнована м'язова оболонка і рубцева сполучна тканина, яка заміщує м'язову; дно виразки може бути вкрите тонким шаром епітелію. Там же у новоутврреній рубцевій тканині багато судин (артерії, вени) з потовщеними стінками. В багатьох судинах просвіт судин звужений або облітерований за рахунок проліферації клітин інтими (ендоваскуліт) або розростання сполучної тканини. В нервових волокнах і гангліозних клітинах знаходять дистрофічні зміни і некроз. Іноді в дні виразки в її рубцевій тканині спостерігається розростання нервових волокон за типом ампутаційних невром [22].
В період загострення виразкової хвороби в області дна і країв виразки з'являється .широка зона фібриноїдного некрозу. На поверхні некротичних мас розташовується фібринозно-гнійний або гнійний ексудат. Зону некрозу відділяє грануляційна тканина з великою кількістю тонкостінних судин і клітин, серед яких багато еозинофілів; глибше за грануляційною тканиною розташована грубоволокниста рубцева тканина. Про загострення виразки свідчать не тільки ексудативно-некротичні зміни, але й фібриноїдні зміни стінок судин, а в деяких випадках, і гіаліноз з тромбозом, а також мукоїдне і фібриноїдне набухання рубцевої тканини в дні виразки. В зв'язку з такими змінами розміри виразки збільшуються, з'являється можливість зруйнування всієї стінки шлунка, що призводить до тяжких ускладнень. В тих випадках, коли загострення змінюється ремісією (загоювання виразки), запальний процес стихає, в зону некрозу вростає грануляційна тканина, що дозріває в грубоволокнисту рубцеву; нерідко спостерігається епітелізація виразки. В кінцевому результаті фібриноїдних змін судин і ендартеріїту розвивається склероз стінки і облітерація просвіту судини. Таким чином, загострення виразкової хвороби навіть у випадках сприятливого наслідку призводить до посилення рубцевих змін в шлунку і поглиблює порушення трофіки його тканин, в тому числі і знов утвореної рубцевої тканини, яка при наступному загостренні виразкової хвороби легко руйнується.
Морфогенез і патологічна анатомія хронічної виразки дванадцятипалої кишки
принципово не відрізняється від таких при хронічній виразці шлунка.
Хронічна виразка дванадцятипалої кишки в більшості випадків виникає в передній або задній стінці цибулини (бульварна виразка), лише в 12% випадків вона локалізується нижче цибулини (постбульбарна зона). Досить часто зустрічаються множинні виразки дванадцятипалої кишки; вони розташовані одна проти одної в передній і задній стінках цибулини («виразки, що цілуються»).
Серед ускладнень
хронічної виразки виділяють такі (В.О. Самсонов, 1975) [22]: 1) виразково-деструктивні (кровотечі, перфорація, пенетрація); 2) запальні (гастрит, дуоденіт, перигастрит, перидуоденіт); 3) виразково-рубцеві (звуження вхідного і вихідного відділів, деформація шлунка, звуження дванадцятипалої кишки, деформація її цибулини); 4) малігнізація виразки (розвиток раку із виразки); 5) комбіновані ускладнення.
Кровотеча — одне з найчастіших і небезпечних ускладнень виразкової хвороби; немає залежності частоти кровотечі від локалізації виразки; при локалізації виразки у дванадцятипалій кишці кровотеча частіше буває із виразок, які розташовані в задній стінці цибулини. Кровотеча виникає в зв'язку з роз'їданням стінки судин (арозивна кровотеча), тому вона виникає в період загострення виразкової хвороби.
Прорив стінки (перфорація) також виникає в період загострення виразкової хвороби. Частіше перфорація виникає в пілоричній виразці шлунка або у виразці передньої стінки цибулини дванадцятипалої кишки з послідовним розвитком перитоніту. Спочатку запалення у вигляді фібринозних плівок на очеревині з'являється лише в області перфорації, потім воно стає розповсюдженим і не фібринозним, а фібринозно-гнійним. При наявності спайок перфорація може призвести до місцевого перитоніту; хронічний перитоніт буває рідко. Тоді маси вмісту шлунка інкапсулюються, на очеревині та в сальнику утворюються гранульоми сторонніх тіл. В рідких випадках перфоративний отвір може бути прикритим печінкою, підшлунковою залозою або швидко з'являється фібринозна плівка, тоді говорять про прикриту перфорацію.
Пенетрація виразки — це проникання її за межі стінки шлунка або дванадцятипалої кишки в сусідні органи. Пенетрують найчастіше виразки задньої стінки шлунка і цибулини дванадцятипалої кишки в підшлункову залозу, сальник; в печінково-дванадцятипалу зв'язку, рідше — в печінку, жовчний міхур; пенетрація виразки шлунка може закінчуватися переварюванням органу, наприклад, підшлункової залози.
До ускладнень запального характеру відносять периульцерозний гастрит, дуоденіт, перигастрит і перидуоденіт, внаслідок чого утворюються спайки з сусідніми органами; рідко виразка шлунка ускладнюється флегмоною.
Тяжкі ускладнення виразки бувають обумовлені рубцевим стенозом пілоруса. Шлунок при цьому розширений, в ньому затримуються харчові маси, що супроводжується блювотою. Це може призвести до збезводнення організму, збіднення на хлориди і розвитку хлорогідропенічної уремії (шлункової тетанії). Іноді рубець перетягує шлунок в його середній частині і розділяє на дві половини, що нагадує форму пісочного годинника. В дванадцятипалій кишці рубцевий стеноз і деформація виникають лише при виразці задньої стінки цибулини.
Малігнізація хронічної виразки шлунка зустрічається в 3—5% випадків; малігнізація виразки дванадцятипалої кишки виключно рідке явище. Серед комбінованих ускладнень найбільш часто виникають перфорація і кровотеча, кровотеча і пенетрація [24].
Діагностика
хвороби нескладна. Проводиться езофагогастродуоденоскопія, при необхідності - контрастна рентгеноскопія шлунка та дванадцятипалої кишки. Для визначення наявності мікроорганізму, що викликає виразку, проводяться спеціальні дихальні тести та визначення в крові хворого титру антитіл до мікроорганізму.
Основним діагностичним методом ВХ є гастродуоденоскопія. При цьому визначаються локалізація виразки, розмір виразкового дефекту, його форма.
Для діагностики гелікобактерної інфекції застосовуються інвазивні та неінвазивні методи. До інвазивних належать:
– морфологічний – визначення мікроорганізмів у препараті слизової оболонки при спеціальному забарвленні (за Гімзою, толуїдиновим синім, Генте, Вартину-Старрі);
– мікробіологічний (бактеріологічний) – визначення штаму мікроорганізму, виявлення його чутливості до препаратів, які застосовуються;
– біохімічний (швидкий уреазний тест);
– виявлення Нр у слизовій оболонці шлунка та ДПК методом полімеразної ланцюгової реакції.
Неінвазивні методи:
– серологічний – виявлення антитіл до рН (частіше застосовується метод імуноферментного аналізу);
– дихальний тест з реєстрацією продуктів життєдіяльності Нр (вуглекислий газ, аміак) у видихуваному повітрі;
– визначення антигену рН у калі.
Рентгенологічна діагностика ВХ базується на морфологічних (прямих) і функціональних (опосередкованих) ознаках. До прямих ознак відносяться: симптом «ніші», виразковий вал, рубцьово-виразкова деформація стінок шлунка і дванадцятипалої кишки (конвергенція складок слизової оболонки, зірчастий рубець, двопорожнинний шлунок у вигляді пісочного годинника).
Опосередкованими ознаками ВХ є: гіперсекреція, симптом Де Кервена, симптом указівного пальця (втягування слизової оболонки з протилежного від виразки боку), відсутність фази формування бульби, наявність у шлунку середнього шару (газ, рідина, барій), гіперперистальтика, пілороспазм, перигастрит, періодуоденіт.
Додатковими методами дослідження є рН-метрія, визначення вегетативного статусу пацієнта.
Окрім базисної медикаментозної терапії (антибіотикотерапія, антисекреторна, цитопротективна), важливе значення має реабілітація. Комплекс реабілітаційних заходів містить мікрохвильову резонансну терапію, лазеротерапію, КВЧ-пунктуру та ЛФК.
Мікрохвильова резонансна терапія - використання потоку сформованих електро-магнітних коливань по біологічно активних точках (БАТ) як в зоні проекції хворого органу, так і по корпоральних точках.
Показами до її застосування є рецидивуючі виразки з частими вираженими загостреннями та при наявності у хворого алергічних реакцій на медикаменти.
Лікувальний ефект: протизапальний; мембраностабілізуючий; антиоксидантний; протиболевий; стимулює репаративні процеси в слизовій шлунково-кишкового тракту.
Лазеротерапія показана в стадії загострення при наявності стійкого вираженого болевого синдрому, функціональними змінами центральної нервової системи (астено-невротичний СД, вегетосудинна дистонія), при частих рецидивах та за наявності алергічної реакції на ліки [23].
Рекомендовано застосування лазеротерапії в період реміссії для закріплення результатів проведеного лікування та для профілактики рецидивів.
Використання лазера по біологічно активних точках - лазеропунктура дозволяє швидко нормалізувати секрецію шлунку, усунути спастичність гладких м'язів шлунково-кишкового тракту.
Лікувальний ефект: клінічний - знеболення, усунення печії та нудоти, шлунково-кишкового дискомфорту, явищ астенізації та невротизації; морфологічний - повне або часткове рубцювання виразки, котре виявляється під час контрольної ендоскопії.
Терапію при виразковій хворобі дванадцятипалої кишки призначають на 2-4 тижні, при виразковій хворобі шлунку на 4-6 т, потім - підтримуюча терапія на тривалий термін. Одночасно назначають блокатори Н2-рецепторів при виразковій хворобі дванадцятипалої кишки на 4 т, при виразковій хворобі шлунку - на 8 т, потім - підтримуюча терапія на тривалий термін.
В даний час завдяки хорошим успіхам терапії у пацієнтів з виразковою хворобою, хірургічні підходи використовуються лише при ускладнених формах захворювання.
Перед призначенням антигелікобактерного лікування, не дивлячись на те, що інфекція Н. Руlori виявляється при локалізації виразки в дванадцятипалій кишці більш ніж в 95% випадків, вважається необхідним підтвердити її наявність хоча б одним методом. Коли не проводять пацієнту з виразковою хворобою дослідження для виявлення Н. Руlori і при позитивній реакції не назначить іррадикаційну терапію - значить серйозно порушити загальноприйнятий стандарт медичної допомоги, який створений завдяки доказовій медицині. Слід звернути увагу на те, що цілий ряд ЛЗ, які застосовували в 80-90-і р. минулого століття, посилаючись на їх "репаративну дію", зараз не використовуються.
| Режим |
Індивідуальне для кожного хворого вирішення тривалості та об’єму обмежень у руховому режимі |
| Дієта |
Стіл №1а® №1® №5.
Їжа хімічно, фізично, термічно щадна, вживання їжі часте, невеликими порціями.
|
| У випадку НР – асоційованій ВХ |
Призначення потрійної або квадротерапії протягом 7-10 днів; антисекреторна терапія (блокатори Н2
-рецепторів гістаміну 2-4 покоління (ранітідін* - разова доза 150 мг, добова - 300-450 мг; фамотідін – разова доза 20 мг, добова – 40 мг; нізатідін* - разова 0,15 (0,3)г, добова доза 0,3 г) або М1-холінолітики (гастроцепін – за 30 хвилин до їжі – діти до 12 років – по ½ таблетки 2 рази в день, більше 12 років – по 1 таблетці 2 рази в день) впродовж 3-4 тижнів з наступною поступовою відміною. |
* - препарати використовуються у дітей після 12 років!
Після відміни антигелікобактерної терапії:
Цитопротектори : смекта (дітям після 2 років: 2-3 пакетики в день між прийомами їжі; вентер – за 30-60 хвилин до їди, по 0,5-1,0г 3 рази в день і четвертий на ніч; ліквірінтон-за 30-40 хвилин до їжі; дітям до 7 років - по 1 таблетці 3 рази в день, дітям після 7 років - по 1-2 таблетки 3-4 рази в день.
Репаранти: спіруліна, обліпихова олія;
При порушеннях моторики: мотіліум в дозі 0,25- 1мг/кг маси тіла, 3-4 рази в день, за 15-20 хв. до їжі; тривалість призначення 10-14 днів.
Седативні (персен) або антистресорні (сибазон) засоби.
Симптоматичне лікування: а) спазмолітики: но-шпа (по1-1,5мг/кг маси тіла1-3 рази в день), галідор (дошкільнятам по 0,05г 2 рази в день, школярам по 0,05-0,1г 2 рази в день), метацин (діти 4-7 років по 0,001-0,0015г,8-14 років – 0,002-0,004г 2-3 рази в день), протягом 10-15 днів. б) полівітамінні препарати – 4 тижні.
Фізіотерапевтичне лікування: індуктотермія, НВЧ, діадинамотерапія, електрофорез із спазмолітиками, гальванізація ділянки шлунка.
У випадку НР-неасоційованої ВХ
Обсяг лікувальних заходів ідентичний, окрім проведення ерадикаційної терапії.
Профілактика виразкової хвороби:
| Первинна |
Раціональний режим.
Фізіологічне харчування.
Запобігання фізичному та емоційному перевантаженню.
|
| Вторинна |
Динамічне спостереження педіатром: перші 6 міс – 1 раз на 2 міс, потім – 2-3 рази на квартал, у подальшому – 2 рази на рік.
Дієта: стіл № 1 на 4-6 міс, потім стіл № 5.
Група фізкультури – спеціальна.
Протирецидивне лікування восени і навесні: антациди, холінолітичні засоби.
Санаторно-курортне лікування: Моршин, Трускавець, Березовські мінеральні води, Рай-Єланівка.
Санація хронічних вогнищ інфекції.
Не призначати медикаментів, що пошкоджують слизову оболонку шлунка і ДПК.
|
2. Фізична реабілітація при захворюванні
Фізичні вправи сприяють оптимальному збалансуванню процесів збудження і гальмування, нормалізації регулюючої функції ЦНС і поліпшенню діяльності вегетативної нервової системи, що позитивно впливає на функції органів травлення. Основою цих процесів є моторно-вісцеральні рефлекси. Під час виконання фізичних вправ аферентні імпульси, що поступають у кору з працюючих м'язів, змінюють тонус центрів головного мозку, в тому числі і травного. Вони створюють у корі домінантні вогнища збудження, що за законом негативної індукції сприяє затуханню застійного вогнища збудження, приглушенню патологічної імпульсації від хворих органів [18].
Фізичні вправи змінюють та нормалізують рухову, секреторну та всмоктуючу функції органів травлення. Ці зрушення можуть мати різноманітний характер, що залежить від інтенсивності і тривалості фізичних навантажень, часу прийому їжі, вихідного функціонального стану органів травлення.
Помірні фізичні навантаження підвищують кислотність шлункового соку, збільшують виділення жовчі, стимулюють всмоктування і перистальтику шлунка та кишок, якщо м'язова робота виконана за 1,5-2 год. до чи після приймання їжі. Секреторна функція пригнічується, якщо фізичними вправами займатися безпосередньо перед прийманням їжі або зразу після цього. Пригнічують травлення тривалі фізичні навантаження великої інтенсивності. Вони зменшують виділення шлункового соку, знижують його кислотність та рухову функцію [5].
Під впливом фізичних вправ активізуються трофічні процеси в органах травлення: поліпшення крово- і лімфообігу, інтенсифікації обмінних процесів сприяє згасанню запальних і прискоренню регенеративних процесів та загоєнню виразки. Збільшення екскурсії діафрагми при виконанні дихальних вправ, скорочення і розслаблення м'язів живота періодично змінюють внутрішньочеревний тиск, масажують внутрішні органи, підсилюють гемодинаміку і ліквідують застійні явища у черевній порожнині. Одночасно активізується моторно-евакуаторна функція кишок, відбувається скорочення жовчного міхура і його випорожнення.
Доведено, що довільне м'язове розслаблення при виразковій хворобі, хронічному холециститі зменшує спазм м'язів шлунка і сфінктерів жовчовивідних протоків. Виконання комплексу спеціальних вправ перед дуоденальним зондуванням збільшує в 1,5-2 рази кількість міхурової і печінкової жовчі, скорочуючи тривалість цієї доволі неприємної процедури. Склад такої жовчі свідчить про ослаблення концентраційної функції жовчного міхура і застою жовчі у ньому.
Фізичні вправи здатні нормалізувати положення внутрішньочеревних органів у разі їх опущення. Застосовуючи спеціальні вправи, що спрямовані на зміцнення м'язів живота, підвищення тонусу м'язів порожнистих органів, можна досягти місця, що їм анатомічно притаманно.
Фізіотерапевтичні методи нормалізують функціональний стан ЦНС, вирівнюють діяльність вегетативної нервової системи і травлення; діють протизапально, знеболююче, антиспазматично і підвищують неспецифічну резистентність та імунологічні властивості організму [18].
Фізіотерапевтичні процедури, що викликають активну гіперемію та пов'язані з нею активізацію мікроциркуляції, обмінних і трофічних процесів в органах травної системи, сприяють загасанню загострення захворювання, загоєнню виразки, скорішому одужанню і подовженню ремісії.
Фізичні лікувальні чинники позитивно діють на секреторну, моторно-евакуаторну і всмоктувальну функції шлунка, перистальтику шлунково-кишкового тракту. Вони поліпшують дренажну функцію жовчного міхура і жовчних шляхів, зменшують застій жовчі, що запобігає утворенню каміння.
Вживання мінеральних вод нормалізує функцію слизових оболонок органів травної системи. Залежно від фізико-хімічного складу, характеру захворювання, стану секреторної, моторно-евакуаторної функції шлунка, часу прийняття їжі мінеральні води можуть підвищувати секрецію і кислотність шлункового соку або гальмувати їх. Так, для стимуляції секреторної діяльності, зменшення швидкості евакуації шлункового вмісту воду п'ють за 10—15 хв до їди, а при підвищеній секреції і кислотності шлункового соку — за 1,5 год. Проходячи далі травним шляхом мінеральна вода позитивно впливає на тонкий і товстий кишечник, секреторну функцію підшлункової залози, жовчовивідну функцію печінки [10].
При захворюваннях органів травлення застосовують такі фізіотерапевтичні методи: вживання мінеральних вод, медикаментозний електрофорез, електросон, солюкс, індуктотермію, мікрохвильову терапію, магнітотерапію, діади-намотерапію, ультрафіолетове опромінювання, ультразвук, парафіно-озоке-ритні чи грязьові аплікації, ванни хвойні, сірководневі, радонові, перлинні, вібраційні, компреси, обтирання, душ, купання, кліматолікування.
У лікарняний період
реабілітації використовують ЛФК, фізіотерапію.
Лікувальну фізичну культуру призначають після стихання гострих проявів захворювання. Протипоказана ЛФК при значних болях, багаторазовому блюванні, постійній нудоті, кровотечі, підозрі на прободіння виразки. Завдання ЛФК: нормалізація тонусу ЦНС та кортиковісцеральних взаємовідносин, поліпшення психоемоційного стану; активізації крово- і лімфообігу, обмінних і трофічних процесів в шлунку, дванадцятипалій кишці та інших органах травлення; стимуляція регенеративних процесів і прискорення загоєння виразки; зменшення спазму м'язів шлунка; нормалізація секреторної і моторної функцій шлунка і кишечника; попередження застійних явищ та спайкових процесів у черевній порожнині.
З призначенням напівпостільного режиму до форм ЛФК додаються ранкова гігієнічна гімнастика, лікувальна ходьба, що поступово доходить до 1 км. Лікувальна гімнастика проводиться у вихідних положеннях лежачи, сидячи, в упорі стоячи на колінах, стоячи. Методика передбачає поступове навантаження на всі м'язи, за виключенням м'язів живота. Не застосовуються також вправи, що можуть призвести до підвищення внутрішньочеревного тиску. Зберігається повільний темп виконання вправ, ритмічні і плавні без ривків рухи. Тривалість занять з лікувальної гімнастики збільшується до 20 хв.
У II період під час вільного режиму разом з подальшим ускладненням гімнастичних вправ із зростаючим зусиллям починають застосовувати вправи для живота без натужування, уникаючи підвищення внутрішньочеревного тиску. Тривалість лікувальної гімнастики 20-25 хв. Дистанція лікувальної ходьби збільшується до 2-3 км, рекомендується ходьба по східцях на 4-5 поверхів [18].
Фізіотерапію
призначають з перших днів перебування хворого у лікарні. її завдання: зниження збудливості ЦНС, поліпшення регуляторної функції вегетативної нервової системи; усунення або зменшення болю, рухових та секреторних розладів; активізація крово- і лімфообігу, трофічних і регенеративних процесів у шлунку, стимуляція рубцювання виразки. Застосовують спочатку медикаментозний електрофорез, електросон, солюкс, УВЧ-терапію, ультразвук, а при затуханні процесу загострення — діадинамотерапію, мікрохвильову терапію, магнітотерапію, УФО, парафіно-озокеритні аплікації, ванни хвойні, радонові, циркулярний душ, аероіонотерапію.
Післялікарняний період реабілітації
проводять в поліклініці або санаторії. Застосовують ЛФК, лікувальний масаж, фізіотерапію, працетерапію.
Лікувальну фізичну культуру використовують за ІІІ періодом. Завдання ЛФК: стабілізація нормальної діяльності ЦНС та вегетативної нервової системи; підтримання досягнутого рівня моторної і секреторної діяльності шлунка, дванадцятипалої кишки та інших відділів шлунково-кишкового тракту; зміцнення м'язів живота та промежини, адаптація до фізичних навантажень виробничого і побутового характеру; загальне зміцнення організму, попередження загострень та максимальне подовження фази ремісії. Використовують лікувальну і ранкову гігієнічну гімнастику, теренкур, прогулянки, плавання, катання на велосипеді, ковзанах, прогулянки на лижах, спортивні ігри.
Лікувальний масаж
застосовують на всіх етапах реабілітації хворих. Лікувальна дія його проявляється трьома основними механізмами, серед яких основним є нервово-рефлекторний [13].
Масаж врівноважує основні нервові процеси в ЦНС, поліпшує нервово-гуморальну регуляцію травних процесів, покращує і нормалізує порушену хворобою функцію вегетативної нервової системи, діє знеболююче, заспокійливо, позитивно відбивається на нервово-психічному стані хворого. Він рефлекторно впливає на секреторну функцію органів травлення, змінює тонус м'язів порожнистих органів. Залежно від застосованих прийомів масаж може підсилювати або послаблювати перистальтику шлунка та кишок, діяти спазмолітично або стимулююче і таким чином сприяти нормалізації видільної, рухової та евакуаторної функцій. Отож масаж необхідно використовувати при хронічних колітах, що супроводжуються спастичним і атонічним запором, порушеннях рухової функції шлунка і кишок, при хронічних захворюваннях печінки і жовчних шляхів.
Масаж активізує крово- і лімфообіг у черевній порожнині, покращує мік-роциркуляцію, обмінні і трофічні процеси в стінці шлунка і кишок, що зменшує запалення і позитивно впливає на процес загоєння виразок. Він ліквідує застійні явища у печінці і черевній порожнині, поліпшує приплив крові до серця, що забезпечує ефективну його діяльність.
Фізіотерапію застосовують у лікарняний і післялікарняний періоди реабілітації. Основними механізмами лікувальної дії при захворюваннях органів травлення є нервово-рефлекторний і гуморальний.
Лікувальний масаж призначають для зменшення збудливості ЦНС, поліпшення функції вегетативної нервової системи, нормалізації моторної і секреторної діяльності шлунка та інших відділів шлунково-кишкового тракту; зміцнення м'язів живота, загального зміцнення організму. Застосовують сегментарно-рефлекторний і класичний масаж. Діють на паравертебральні зони середньогрудний О9
— О5
, нижньо- та середньошийні С7
— С3
спинномозкові сегменти. При цьому у хворих на виразкову хворобу шлунка масажують названі зони тільки зліва, а дванадцятипалої кишки — з обох боків. Масажують ділянку комірцевої зони Б2
— С4
, живіт. Роблять поверхневі погладжування справа наліво навколо пупка, ніжні розтирання підреберної ділянки, розминання черевної стінки. Використовують ніжні стрясіння малої амплітуди ділянки шлунка, вібраційні погладжування її і товстої кишки, яку масажують по ходу годинникової стрілки: спочатку висхідну її частину, далі горизонтальну і потім низхідну і т.д. Закінчується масаж живота коловими площинними погладжуваннями [10].
Грязелікування
показано при багатьох хворобах органів травлення.
Ефективність грязелікування підвищується при поєднанні з електропроцедурами, а саме: цілющі компоненти грязі вводяться при допомозі гальванічного струму (гальваногріязелікування), ультразвука (фолофорез жидкої фази грязі), діодинамічного струму.
Фізіотерапію
застосовують для підтримання нормальної діяльності ЦНС і вегетативної нервової системи; підвищення неспецифічної опірності і загального зміцнення організму; стимуляції обмінних і трофічних процесів, нормалізації секреторної і моторної функцій травної системи; попередження супутніх запальних процесів та загострень виразкової хвороби, подовження фази ремісії. Призначають медикаментозний електрофорез, магнітотерапію, грязелікування, ванни хвойні, радонові, перлинні; укутування вологі, загальні; кліматолікування; показане пиття мінеральної води (слов'янська, смирновська, нафтуся та ін.).
Працетерапію
застосовують для підвищення психоемоційного тонусу пацієнта, повернення впевненості у свої сили, відновлення і підтримання його працездатності. Рекомендуються роботи на свіжому повітрі, в садку, на городі.
Хворим для закріплення результатів лікування і з метою попередження рецидивів виразкової хвороби рекомендують періодично оздоровлюватися у гастроентерологічних реабілітаційних лікарнях та бальнеопиттєвих курортах. Серед останніх найбільш популярні в Україні "Поляна", "Квітка полонини", "Сонячне Закарпаття", "Шиян" (Закарпатська обл.), Моршин (Львівська обл.), Березівські мінеральні води, Рай-Оленівка (Харківська обл.), "Восход"(Кримська обл.), санаторій ім. О. М. Горького (Одеса) та ін.
Комплексна реабілітація передбачає: масаж, ЛГ, дієтотерапію, фізіо- і гідротерапію, пиття мінеральної води й інші лікувальні засоби. ЛГ (мал. 1) застосовується в період ремісії, відсутності диспептичних і болючих явищ, при нормальних показниках ШОЕ, гемоглобіну і лейкоцитів, а також при відсутності схованої крові в калі. З появою болючих відчуттів у епігастральній області показаний кріомасаж, крім прийомів, що викликають м'язову напругу черевного преса. Вправи виконуються лежачи, у повільному темпі і монотонному ритмі в супроводі музики. Тривалість 8-10 хв, потім прийом контрастного душу [10].
В І період під час постільного режиму застосовують лікувальну гімнастику, що проводиться, переважно, у положенні лежачи на спині. Комплекси складають з дихальних статичних і, у наступному, динамічних вправ, на розслаблення, простих гімнастичних вправ малої інтенсивності. Виключають вправи для м'язів живота і ті, що підвищують внутрішньочеревний тиск і можуть викликати або підсилити біль у животі. Тому рухи ногами виконуються у повільному темпі, повторюються по 4-8 разів. Тривалість лікувальної гімнастики 10—15 хв. Рекомендується самостійно виконувати статичні дихальні вправи і вправи на розслаблення по кілька разів на день.

Рис. 1. Зразковий комплекс ЛГ при виразковій хворобі шлунку і дванадцятипалої кишки
Комплекси лікувальної гімнастики складають з вправ для всіх м'язових груп, з предметами, з невеликими обтяженнями, на координацію. Рухи виконують у повільному і середньому темпі, з повною амплітудою. Дозволяються вправи для живота з підвищенням внутрішньочеревного тиску в чергуванні з дихальними і наступним розслабленням. Тривалість заняття 30-40 хв.
Рекомендується санаторно-курортне лікування (Крим і ін.), під час якого: прогулянки, плавання, ігри; узимку - лижні прогулянки, катання на кониках і ін.; дієтотерапія, питво мінеральної води, прийом вітамінів, УФО, контрастний душ [18].
У фазі повної ремісії ЛГ виконується коштуючи, сидячи і лежачи. Включають вправи з гімнастичним ціпком, м'ячами, гантелями, заняття на тренажерах (або блокових апаратах), відвідування сауни (лазні) і тривалу ходьбу в спокійному темпі.
Задачі масажу: нормалізація психоемоційного стану, сну, зняття болю, прискорення окисно-обмінних процесів і регенерації слизуватої оболонки.
Методика масажу. Масаж коміркової області, спини (сегментарний вплив на шийно-грудний відділ хребта) і черевної стінки. Масаж черевної стінки проводиться в період ремісії. Рубленння, поколочування і вібрацію виключають. Тривалість масажу 10-15 хв. Курс 15- 20 процедур. У рік 3-4 курсу. Масаж бажано проводити в затемненій кімнаті в супроводі світломузики; потім - прийом кисневого коктейлю (коктейль повинен включати різні відвари з трав).
Факторами, що сприяють виникненню виразкової хвороби, є різні порушення з боку нервової системи; у ряду хворих може мати значення спадковість, а також нервово-психічна перенапруга ЦНС і її периферичних відділів, порушення режиму та якості харчування, зловживання алкоголем, гострою їжею, хронічні захворювання шлунково-кишкового тракту й інші фактори.
Виразкову хворобу шлунка і дванадцятипалої кишки в більшості пацієнтів випереджали скарги на кислу відрижку і печію, нудоту й інші симптоми. Але основним симптомом виразкової хвороби є біль, що особливо підсилюється навесні і восени. Відзначаються також легка збудливість, дратівливість, порушення сну.
Виразкову хворобу шлунку та дванадцятипалої кишки лікують комплексно: призначають медикаменти, дієтотерапію, пиття мінеральної води, засоби фізичної реабілітації, що застосовують у лікарняний і післялікарняний періоди реабілітації. Лікувальний масаж призначають у лікарняний і післялікарняний періоди реабілітації у вигляді сегментарно-рефлекторного, точкового і класичного масажу.
1. Для профілактики захворювань органів травлення слід дотримуватися нормального режиму та якості харчування, вести здоровий спосіб життя.
2. Для більш повної та швидкої реабілітації в лікарняний та після лікарняний періоди потрібно застосовувати індивідуальний підхід до пацієнта.
3. Найбільш раціональним у фізичній реабілітації є застосування комплексного терапевтичного лікування.
1. Апанасенко Г.А., Волков В.В., Науменко Р.Г. Лечебная физкультура при заболеваниях сердечно-сосудистой системы. — Киев: Здоров'я, 1987. — 120 с.
2. Бирюков АЛ. Лечебный массаж. - М.: Советский спорт. 2000. С. 293.
3. Волков В.К., Цикулин Л.Е. Лечение и реабилитация больных гипертонической болезнью в условиях поликлиники. - М.: Медицина, 1989. С. 256.
4. Довгань В.И., Темкин КБ. Механотерапия. — М.: Медицина, 1981. — 127 с.
5. Дубровский В.И. Лечебная физическая культура. – М.: Гуманит. Изд. Центр ВЛАДОС, 1998. – 608 с.
6. Дубровский В.И. Лечебный массаж. — М.: Медицина, 1995. — 208 с.
7. Епифанов В.А. Лечебная физическая культура / Учебное пособие для вузов. - М.: Издат. дом «ГЭОТААМЕД», 2002. С. 560.
8. Загальна фізіотерапія і курортологія /Є.М. Панасюк, Я.М. Федорів, В.М. Модилевський. — Львів: Світ, 1990. — 136 с
9. Исаев Ю.А. Сегментарно-рефлекторный и точечный массаж в клинической практике. — Киев: Здоров'я, 1993. — 320 с.
10. Качесов В.А. Основы интенсивной реабилитации. - М , 1999, - 126 с.
11. Клиническая физиотерапия /И.Н. Сосин, Л.Д. Тондий, Е.В. Сергиени и др /Под ред. И.Н. Сосина. — Киев: Здоров'я, 1996. — 624 с.
12. Комарова Л.А., Терентьева Л.А., Егорова Г.И. Сочетанные методы физиотерапии. — Рига: Знание, 1986. — 173 с.
13. Лечебная физическая культура. Справочник. / Под ред. проф. Епифанова В.А. М.: Медицина, 2001. С. 592.
14. Лечебная физическая культура. Учебник для студентов ин-тов физ. культ. / Под ред. проф. Попова С.Н. - М.: ФиС, 1988. С. 270.
15. Лікувальна фізкультура та спортивна медицина /В.В. Клапчук, Г.В. Дзяк, І.В. Муравов та ін /За ред. В.В. Клапчука, Г.В. Дзяка. — Киев: Здоров'я, 1995, — 312 с.
16. ЛФК в системе медицинской реабилитации / Под ред. проф. Каптелина А.Ф.и Лебедевой И.П. - М.: Медицина, 1995. – 198 с.
17. Мошков В.Н. Общие основы лечебной физической культуры. - М.: Медицина, 1954.
18. Мухін В.М. Фізична реабілітація. - К.: Олімпійська Література, 2000. - 424 с.
19. Пархотик И.И. Лечебная физическая культура. — Киев, 1986. — 156 с.
20. Підгорний В.К, Кукуєва В.В. Анатомо-фізіологічні основи масажу. — Черкаси, 1997. — 255 с.
21. Стародуб Є.М., Самогальська О.Е., Шостак С.Е. Алгоритми діагностики і лікування захворювань органів травлення. - Т.: Укрмедкнига, 2004. - 164 с.
22. Струков І.А., Сєров В.В. Патологічна анатомія. – Х.: Факт, 2000. – 864 с.
23. Хвороби органів травлення (діагностика і лікування): Навч. посіб. /П.Я. Григорьєв, Е.М. Стародуб, Е.П. Яковенко та ін. - Т.: Укрмедкнига, 2000. – 448 с.
24. Язвенная болезнь: Книга для пациентов и их близьких. /В. Морозов, В. Савранский, Г. Левранова. – Спб.: Питер, 1997. - 160 с.
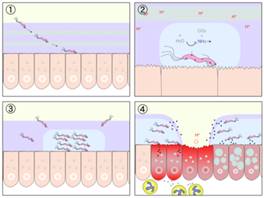
Рис. 1. Розвиток виразки шлунку під дією бактерії Helicobacter pylori:
(1) Бактерія проникає до слизової оболонки шлунку.
(2) Амоніак, що виділяється бактеріями, нейтралізує середовище.
(3)Більш нейтральна зона привертає нових бактерій.
(4) Коли заражена зона перетинає шар слизової оболонки, слиз розчиняється шлунковим соком, а після зникнення слизового шару розпушаються вже клітини епітелію
|